Una de las causas más frecuentes de lumbalgia y ciática puede deberse a la compresión de las raíces nerviosas en la región lumbar de un disco herniado lumbar o a la rotura de un disco en la columna lumbar. Los síntomas comunes de los discos herniados lumbares incluyen diferentes intensidades de dolor, espasmos o calambres musculares, ciática y debilidad de las piernas, así como la pérdida de la función adecuada de las piernas. Si bien estos no parecen estar estrechamente asociados entre sí, una hernia discal lumbar también puede afectar la columna cervical, que manifiesta síntomas de migraña y dolor de cabeza. El propósito de los siguientes artículos es educar a los pacientes y demostrar la relación entre el dolor de migraña y el disco herniado lumbar, además de discutir el tratamiento de estas dos afecciones comunes.
Una revisión crítica del uso de la terapia manual para los trastornos del dolor de cabeza: prevalencia, perfiles, motivaciones, comunicación y efectividad autoinformada
Resumen
Antecedentes
A pesar de la expansión de los tratamientos médicos convencionales para el dolor de cabeza, muchas personas que sufren de dolores de cabeza recurrentes comunes buscan ayuda fuera de los entornos médicos. El objetivo de este trabajo es evaluar los estudios de investigación sobre la prevalencia del uso de terapias manuales para el tratamiento de la cefalea y los factores clave asociados con esta población de pacientes.
Métodos
Esta revisión crítica de la literatura revisada por pares identificó artículos de 35 que informaban hallazgos de nuevas investigaciones empíricas sobre la prevalencia, los perfiles, las motivaciones, la comunicación y la efectividad autoinformada del uso de terapia manual entre aquellos con trastornos de cefalea.
Resultados
Si bien los datos disponibles eran limitados y los estudios tenían limitaciones metodológicas considerables, el uso de la terapia manual parece ser el tratamiento no médico más común utilizado para el tratamiento de las cefaleas recurrentes comunes. La razón más común para elegir este tipo de tratamiento fue buscar alivio del dolor. Si bien es probable que un alto porcentaje de estos pacientes continúe con la atención médica simultánea, aproximadamente la mitad puede no divulgar el uso de este tratamiento a su médico.
Conclusiones
Existe una necesidad de una investigación más rigurosa de salud pública y servicios de salud para evaluar el papel, la seguridad, la utilización y los costos financieros asociados con el tratamiento de terapia manual para el dolor de cabeza. Los proveedores de atención médica primaria deben ser conscientes del uso de este enfoque altamente popular para el manejo del dolor de cabeza a fin de ayudar a facilitar una atención segura, efectiva y coordinada.
Palabras clave: Dolor de cabeza, migraña, dolor de cabeza por tensión, cefalea cervicogénica, terapia manual, fisioterapia, quiropráctica, osteopatía, masaje
Antecedentes
La concurrencia de cefalea tensional y migraña es muy alta [1]. Respectivamente, son el segundo y tercer trastorno más común en todo el mundo, y la migraña se ubica como la séptima causa específica más alta de discapacidad a nivel mundial [2] y la decimosexta afección más comúnmente diagnosticada en los EE. UU. [3]. Estos trastornos comunes de dolor de cabeza recurrente suponen una carga considerable para la salud personal, las finanzas y la productividad laboral de los pacientes [3–5] con migraña complicada aún más por una asociación con comorbilidades cardiovasculares y psiquiátricas [6, 7].
Los tratamientos farmacológicos preventivos para la migraña incluyen analgésicos, anticonvulsivos, antidepresivos y betabloqueantes. Los tratamientos farmacológicos preventivos para las cefaleas tensionales pueden incluir analgésicos, AINE, relajantes musculares y toxina botulínica, así como anticonvulsivos y antidepresivos. Si bien los tratamientos farmacológicos preventivos son exitosos para una proporción significativa de pacientes, los trastornos de dolor de cabeza todavía se informan como subdiagnosticados y subtratados dentro de los entornos médicos [8-16] y otros estudios informan que los pacientes pueden dejar de continuar con medicamentos preventivos para el dolor de cabeza a largo plazo. [9, 17].
Hay una serie de enfoques no farmacológicos que también se utilizan para la prevención de los dolores de cabeza. Estos incluyen terapias psicológicas como la terapia cognitiva conductual, el entrenamiento de relajación y la biorretroalimentación EMG (electromiografía). Además, hay acupuntura, suplementos nutricionales (incluyendo magnesio, B12, B6 y Coenzima Q10) y terapias físicas. El uso de fisioterapia es significativo, con una encuesta mundial reciente que informa que la fisioterapia es el "tratamiento alternativo o complementario" más utilizado para los trastornos de dolor de cabeza en muchos países [18]. Una de las intervenciones de fisioterapia más comunes para el manejo del dolor de cabeza es la terapia manual (MT), [19–21] que definimos aquí como tratamientos que incluyen “manipulación espinal (como la realizan comúnmente quiroprácticos, osteópatas y fisioterapeutas), movilización articular y espinal, masaje terapéutico y otras terapias manipulativas y basadas en el cuerpo' [22].
Se informaron resultados positivos en muchos ensayos clínicos que compararon la MT con controles [23-27], otras terapias físicas [28-30] y aspectos de la atención médica [31-34]. Sin embargo, se necesita más investigación de alta calidad para evaluar la eficacia de la MT como tratamiento para las cefaleas recurrentes comunes. Revisiones sistemáticas recientes de ensayos clínicos aleatorizados de MT para la prevención de la migraña informan una serie de deficiencias metodológicas significativas y la necesidad de más investigación de alta calidad antes de poder llegar a conclusiones firmes [35, 36]. Las revisiones recientes de ensayos de MT para la cefalea tensional y la cefalea cervicogénica son cautelosas al informar resultados positivos y la gran necesidad de una investigación más sólida [37-41]. A pesar de la evidencia clínica limitada, no ha habido una revisión crítica del uso significativo de MT por parte de las poblaciones con dolor de cabeza.
Métodos
El objetivo de este estudio es informar a partir de la literatura revisada por pares; 1) la prevalencia de uso de MT para el tratamiento de cefaleas recurrentes comunes y 2) factores asociados con este uso en varios temas clave. La revisión identifica además áreas clave que merecen una mayor investigación con el fin de informar mejor la práctica clínica, los educadores y la política de salud en esta área.
Diseño
Se realizó una búsqueda exhaustiva de artículos revisados por pares publicados en inglés entre 2000 y 2015 que informan nuevos hallazgos de investigación empírica de aspectos clave del uso de MT entre pacientes con migraña y trastornos de dolor de cabeza no migrañosos. Las bases de datos buscadas fueron MEDLINE, AMED, CINAHL, EMBASE y EBSCO. Las palabras y frases clave utilizadas fueron: 'cefalea', 'migraña', 'cefalea primaria', 'cefalea', 'cefalea crónica' Y 'terapia manual' ', 'manipulación espinal', 'terapia manipulativa', 'movilización espinal', 'quiropráctica', 'osteopatía', 'masaje', ' Se usó 'fisioterapia' o 'fisioterapia' Y luego 'prevalencia', 'utilización' o 'perfil' para búsquedas adicionales contra los términos anteriores. La búsqueda en la base de datos estuvo acompañada de una búsqueda manual de revistas destacadas revisadas por pares. Todos los autores accedieron a la literatura revisada (datos) y proporcionaron información para el análisis.
Debido al enfoque de la revisión, se excluyó la literatura que informaba ensayos de control aleatorio y diseños de investigación clínica similares, así como artículos identificados como cartas, correspondencia, editoriales, informes de casos y comentarios. Se realizaron búsquedas adicionales de las bibliografías en las publicaciones identificadas. Se seleccionaron todos los artículos identificados y solo se incluyeron en la revisión aquellos que informaron nuevos hallazgos empíricos sobre el uso de MT para la cefalea en adultos. Los artículos identificados y seleccionados para la revisión fueron manuscritos de investigación principalmente en estudios epidemiológicos y de economía de la salud. La revisión incluye artículos que informan que el uso de MT se combinó con el uso de otras terapias, pero solo cuando los pacientes con MT comprendían una gran proporción (como se indicó) de la población de estudio incluida. Los resultados se importaron a la Nota X7 y se eliminaron los duplicados.
Resultados de búsqueda, análisis y evaluación de calidad
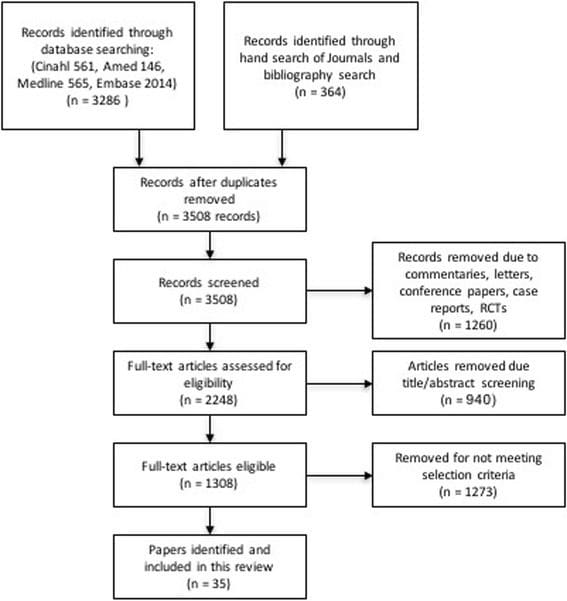
La Figura 1 describe el proceso de búsqueda de literatura. La búsqueda inicial identificó 3286 artículos, 35 de los cuales cumplieron con los criterios de inclusión. La información de cada artículo se organizó en una tabla de revisión (Tabla 1) para resumir los hallazgos de los artículos incluidos. La información se reporta bajo dos grupos de dolor de cabeza seleccionados y dentro de cada profesión de MT individual (quiropráctica, fisioterapia, osteopatía y terapia de masaje) donde se disponía de suficientes detalles.

Se realizó una evaluación de la calidad de los artículos identificados para revisión mediante un sistema de calificación de calidad (Tabla 2) desarrollado para la evaluación crítica de la literatura sobre salud utilizada para la prevalencia e incidencia de problemas de salud [42] adaptado de estudios similares [43–45 ]. Este sistema de puntuación fue aplicable a la mayoría de los diseños de estudio que incluyeron encuestas y entrevistas estructuradas basadas en encuestas (29 de los 35 artículos), pero no fue aplicable a un pequeño número de estudios incluidos basados en registros clínicos, análisis secundarios o características de los profesionales.
Dos autores independientes (CM y JA) buscaron y calificaron los artículos de forma independiente. Los resultados de las puntuaciones se compararon y las diferencias fueron discutidas y resueltas por todos los autores. El puntaje de calidad de cada artículo relevante se informa en la Tabla 3.
Resultados
Los hallazgos clave de los 35 artículos se agruparon y evaluaron utilizando un enfoque de revisión crítica adaptado de investigaciones anteriores [46, 47]. Con base en la información limitada disponible para otros tipos de dolor de cabeza, los hallazgos de prevalencia se informan dentro de una de dos categorías: ya sea como "migraña" para los artículos que informan estudios en los que la población estaba compuesta predominantemente o en su totalidad por pacientes con migraña o como "migraña". dolor de cabeza' para trabajos en los que la población de estudio era predominantemente de otros tipos de dolor de cabeza (incluidos dolores de cabeza tensionales, dolores de cabeza en racimo, dolor de cabeza cervicogénico) y/o donde el tipo de dolor de cabeza no se indicó claramente. Diez documentos informaron hallazgos que examinaron las tasas de prevalencia solo para la categoría "migraña", 18 documentos informaron hallazgos que examinaron la prevalencia para la categoría "dolor de cabeza" solo y 3 documentos informaron hallazgos para ambas categorías. Según la naturaleza de la información disponible, los proveedores de terapia manual clasificaron el uso predominante. Luego, los datos extraídos se analizaron y sintetizaron en cuatro categorías temáticas: prevalencia; perfil y motivaciones para el uso de MT; uso concurrente y orden de uso de proveedores de dolor de cabeza; y evaluación autoinformada de los resultados del tratamiento de MT.
Prevalencia del uso de MT
Treinta y uno de los artículos revisados con un tamaño de muestra mínimo (>100) informaron hallazgos sobre la prevalencia del uso de MT. La prevalencia del uso de la quiropráctica para las personas con migraña varió de 1.0 a 36.2 % (media: 14.4 %) dentro de la población general [19–21, 48–52] y de 8.9 a 27.1 % (media: 18.0 %) dentro del dolor de cabeza -Poblaciones de pacientes clínicos [53, 54]. La prevalencia del uso de la quiropráctica para aquellos informados como dolor de cabeza osciló entre el 4 y el 28.0 % (media: 12.9 %) en la población general [20, 48, 51, 55–57]; osciló entre el 12.0 y el 22.0 % (media: 18.6 %) en las poblaciones de pacientes de la clínica del dolor/cefalea [58–60] y entre el 1.9 y el 45.5 % (media: 9.8 %) en las poblaciones de pacientes quiroprácticos [61–69].
El uso de la fisioterapia de prevalencia para personas con migraña varió de 9.0 a 57.0% (media: 24.7%) dentro de la población general [19, 20, 48, 52] y de 4.9 a 18.7% (media: 11.8%) dentro de la cefalea-clínica poblaciones de pacientes [54, 70]. El uso de la fisioterapia de prevalencia para aquellos reportados como cefalea varió de 12.2 a 52.0% (promedio: 32.1%) dentro de la población general [20, 48] y de 27.8 a 35.0 %% (promedio: 31.4%) en las poblaciones de dolor de cabeza / clínica de dolor [60, 70].
El uso de la terapia de masaje para las personas con migraña osciló entre el 2.0 y el 29.7 % (media: 15.6 %) en la población general [49, 50, 71] y entre el 10.1 y el 56.4 % (media: 33.9 %) en las poblaciones de clínicas de dolor de cabeza [53, 54, 72, 73]. El uso de masaje/acupresión para aquellos informados como dolor de cabeza dentro de las poblaciones de pacientes de la clínica de dolor de cabeza/dolor osciló entre 12.0 y 54.0% (media: 32.5%) [58-60, 70].
El uso de osteopatía para las personas con migraña se informó como 1% dentro de la población general [49]; como 2.7% dentro de una población de pacientes con cefalea-clínica [53] y como 1.7% dentro de una población de pacientes con osteopatía [74]. Para el dolor de cabeza, la prevalencia fue 9% dentro de una población con dolor de cabeza / clínica de dolor [60] y varió de 2.7 a 10.0% (promedio: 6.4%) dentro de las poblaciones de pacientes con osteopatía [74, 75].
La tasa de prevalencia combinada del uso de MT en todas las profesiones MT para aquellos con migraña varió de 1.0 a 57.0% (promedio: 15.9%) dentro de la población general; varió de 2.7 a 56.4% (promedio: 18.4%) dentro de las poblaciones de pacientes con cefalea clínica y se informó como 1.7% en una población de pacientes con TM. La tasa de prevalencia combinada de uso de MT en todas las profesiones de MT para aquellos informados como cefalea varió de 4.0 a 52.0% (promedio: 17.7%) dentro de la población general; varió de 9.0 a 54.0% (promedio: 32.3%) dentro de las poblaciones de pacientes con cefalea y de 1.9 a 45.5% (promedio: 9.25%) dentro de las poblaciones de pacientes con MT.
Perfil y Motivaciones para el uso de MT
Si bien los perfiles sociodemográficos de los pacientes no se informaron dentro de las poblaciones de dolor de cabeza que usaban exclusivamente MT, varios estudios informan estos hallazgos donde los usuarios de MT constituyeron un porcentaje significativo de los tratamientos de dolor de cabeza no médicos utilizados por la población de estudio (rango 40% - 86%: media 63%). Si bien los hallazgos variaron según el nivel de ingresos [58, 70] y el nivel de educación, [70, 72, 73] este grupo de pacientes tenía más probabilidades de ser mayor [70, 72], mujer [20], tener una tasa más alta de comorbilidad [58, 70, 76] y una mayor tasa de visitas médicas previas [20, 58, 70] en comparación con el grupo de no usuarios. En general, se informó que este grupo tenía un nivel más alto de cronicidad del dolor de cabeza o discapacidad del dolor de cabeza que los no usuarios [20, 54, 58, 70, 72, 77].
Varios estudios dentro de poblaciones de clínicas de dolor de cabeza informan las motivaciones de los pacientes para el uso de tratamientos complementarios y alternativos para el dolor de cabeza donde los usuarios de MT constituyeron una proporción significativa de la población de estudio (rango 40% - 86%: media 63%) [58, 70, 72, 78]. De estos estudios, la motivación más común informada por los pacientes del estudio fue "buscar alivio del dolor" para el dolor de cabeza, que representó el 45.4% - 84.0% (media: 60.5%) de las respuestas. La segunda motivación más común fueron las preocupaciones de los pacientes con respecto a la "seguridad o los efectos secundarios" del tratamiento médico para el dolor de cabeza, lo que representa el 27.2 % - 53.0 % (media: 43.8 %) de las respuestas [58, 70, 72]. La "insatisfacción con la atención médica" representó el 9.2 % - 35.0 % (media: 26.1 %) de las respuestas [58, 70, 72].
Un número limitado de artículos revisados (todos de Italia) informan sobre la fuente de la derivación o recomendación a MT para el tratamiento del dolor de cabeza [53, 58, 59]. De estos estudios, la remisión de un médico de cabecera a un quiropráctico osciló entre el 50.0 y el 60.8 % (media: 55.7 %), mientras que la remisión de amigos/familiares osciló entre el 33.0 y el 43.8 % (media: 38.7 %) y la autorecomendación osciló entre 0 y 16.7% (media: 5.6%). Para la terapia de masaje, la remisión de un médico de cabecera osciló entre el 23.2 y el 50.0 % (media: 36.6 %), mientras que la remisión de amigos/familiares osciló entre el 38.4 y el 42.3 % (media: 40.4 %) y la autorecomendación osciló entre el 7.7 y el 38.4 % ( media: 23.1%). Para la acupresión, la derivación de un médico de cabecera osciló entre el 33.0 y el 50.0 % (media: 41.5 %), mientras que la derivación de amigos/familiares fue del 50 % y la autorecomendación osciló entre el 0 y el 16.6 % (media: 8.3 %). Un estudio informó hallazgos para la osteopatía en los que la derivación tanto del médico de cabecera como de amigos/familiares fue del 42.8 % y la autorecomendación del 14.4 %. En general, la mayor proporción de derivaciones dentro de estos estudios fue de médicos de cabecera a quiroprácticos por cefalea tensional crónica (56.2 %), cefalea en racimos (50 %) y migraña (60.8 %).
Uso concurrente y orden de uso de proveedores de dolor de cabeza y comunicación relacionada de usuarios de MT
Varios estudios informan sobre el uso simultáneo del tratamiento médico de la cefalea con terapias complementarias y alternativas. En aquellos estudios en los que el mayor porcentaje de la población de pacientes eran usuarios de MT (rango 57.0 % - 86.4 %: media 62.8 %), [58, 70, 78] el uso simultáneo de atención médica osciló entre 29.5 % y 79.0% (media: 60.0%) de la población de pacientes con dolor de cabeza.
Estos estudios informan además sobre el nivel de no divulgación de los pacientes a los proveedores médicos con respecto al uso de MT para el dolor de cabeza. La no divulgación osciló entre el 25.5 y el 72.0 % (media: 52.6 %) de la población de pacientes, y la razón más común para la no divulgación fue que el médico “nunca preguntó”, con un rango del 37.0 al 80.0 % (media: 58.5%). Esto fue seguido por una creencia del paciente de que 'no era importante que el médico lo supiera' o 'no es asunto del médico', con un rango de 10.0 a 49.8% (media: 30.0%). A esto le siguió la creencia de que "el médico no entendería" o "desaconsejaría" estos tratamientos, con un rango de 10.0 a 13.0% (media: 11.5%) [53, 77].
Un gran estudio internacional informó el pedido del proveedor típico de atención para el dolor de cabeza mediante la comparación de los resultados entre varios países para pacientes con migraña [21]. Los proveedores de atención primaria seguidos por neurólogos fueron informados como el primer y segundo proveedor de tratamiento de migraña para casi todos los países examinados. La única excepción fue Australia, donde aquellos con migraña crónica seleccionaron a los quiroprácticos como proveedores típicos con la misma frecuencia que los neurólogos (14% para ambos) mientras que aquellos con migraña episódica seleccionaron a los quiroprácticos con mayor frecuencia que los neurólogos (13% versus 5%). Comparativamente, los quiroprácticos fueron seleccionados como el proveedor típico para aquellos con migraña crónica por 10% en EE. UU. Y Canadá, 1% en Alemania y 0% en el Reino Unido y Francia. Los quiroprácticos fueron seleccionados como el proveedor típico para aquellos con migraña episódica por 7% en EE. UU., 6% en Alemania, 4% en Canadá y por 1% en el Reino Unido y Francia.
Eficacia autorreportada de los resultados del tratamiento MT
Varios estudios poblacionales de cefaleas y clínicas del dolor proporcionan hallazgos sobre la efectividad autoinformada del tratamiento de la cefalea MT. Para la quiropráctica, el autoinforme de los pacientes sobre el alivio parcial o total del dolor de cabeza osciló entre el 27.0 y el 82.0 % (media: 45.0 %) [53, 58-60, 78]. Para la terapia de masaje, el autoinforme del paciente sobre el alivio del dolor de cabeza parcialmente efectivo o totalmente efectivo varió del 33.0 al 64.5 % (media: 45.2 %) [53, 58, 60, 73, 78], y para la acupresión, varió del 33.4 al 50.0 %. (media: 44.5%) [53, 58, 59]. Para la osteopatía y la fisioterapia, un estudio informó una efectividad del 17 y el 36 %, respectivamente [60].
Cuando los resultados se combinan en todas las profesiones de MT, el informe de MT como parcial o totalmente efectivo osciló entre 17.0 y 82.0 % (media 42.5 %) [53, 58-60, 73, 78]. Además, un estudio de población general proporciona resultados sobre la eficacia autoinformada de la quiropráctica y la fisioterapia en un 25.6 y un 25.1 %, respectivamente, para aquellos con cefalea crónica primaria y un 38 y un 38 %, respectivamente, para aquellos con cefalea crónica secundaria [79].
Discusión
Este documento proporciona la primera revisión integrativa crítica sobre la prevalencia y los factores clave asociados con el uso del tratamiento MT para dolores de cabeza dentro de la literatura revisada por pares. Si bien las limitaciones metodológicas del estudio y la falta de datos impiden sacar conclusiones sólidas, estos hallazgos aumentan la conciencia sobre temas de importancia para los responsables de la formulación de políticas, los educadores, los proveedores de dolores de cabeza y la investigación futura.
Nuestra revisión encontró que el uso de MT fue generalmente más alto dentro de las poblaciones médicas de clínicas de dolor de cabeza en comparación con las poblaciones generales. Sin embargo, el uso de proveedores de MT individuales varía entre diferentes regiones y esto probablemente se deba a una serie de factores que incluyen la variación en el acceso público, la financiación de la atención médica y la disponibilidad de proveedores de MT. Por ejemplo, el uso de fisioterapia para algunos tipos de dolor de cabeza puede ser relativamente mayor en partes de Europa [20, 60], mientras que el uso de quiroprácticos para algunos tipos de dolor de cabeza puede ser relativamente mayor en Australia y EE. UU. [19, 21]. En general, la prevalencia del uso de MT para el dolor de cabeza parece ser sustancial y probablemente sea el tipo de fisioterapia más común utilizado para el dolor de cabeza en muchos países [19-21, 49]. Se necesitan más estudios epidemiológicos de alta calidad para medir la prevalencia del uso de MT en diferentes tipos y subtipos de dolor de cabeza, tanto en la población general como en la población clínica.
Más allá de la prevalencia, los datos son más limitados con respecto a quién, cómo y por qué los pacientes con dolor de cabeza buscan MT. Sin embargo, a partir de la información disponible, las necesidades de atención médica de los pacientes con cefalea MT pueden ser de naturaleza más compleja y multidisciplinaria en comparación con las que solo reciben atención médica habitual. Los hallazgos sociodemográficos sugieren que los usuarios de MT y otras terapias complementarias y alternativas tienen un mayor nivel de discapacidad y cronicidad de cefalea en comparación con los no usuarios. Este hallazgo puede correlacionarse con la mayor prevalencia de usuarios de TM dentro de las poblaciones de pacientes con cefalea y una historia de más citas médicas. Esto también puede tener implicaciones para futuros diseños de ensayos de MT tanto en términos de la selección de sujetos de prueba de entornos clínicos de MT externos como externos y la decisión de evaluar intervenciones singulares de MT versus MT en combinación con otras intervenciones.
La información limitada sugiere que un enfoque pluralista hacia el uso de tratamientos médicos y no médicos para la cefalea, como MT, es común. Si bien los hallazgos sugieren que la MT se busca con mayor frecuencia por razones de alivio del dolor de cabeza, la evidencia para apoyar la eficacia de MT para el alivio de la cefalea es aún limitada. Los proveedores de TA deben permanecer conscientes de la calidad de la evidencia para una intervención dada para un trastorno de cefalea dado e informar a los pacientes dónde hay disponibles intervenciones de tratamiento más efectivas o más seguras. Se necesita más investigación para evaluar estas terapias individualmente y a través de enfoques multimodales y para que los estudios incluyan el seguimiento a largo plazo.
La información limitada a Italia sugiere que la derivación de médicos de cabecera para el tratamiento de cefalea MT puede ser común en algunas regiones, aunque es menos probable que se generalice dado el problema de la no divulgación del paciente a los médicos con respecto al uso de este tratamiento en otros estudios. La atención médica de alta calidad requiere una comunicación abierta y transparente entre los pacientes y los proveedores, y entre los propios proveedores. La no divulgación puede influir negativamente en el tratamiento médico si los pacientes que no responden requieren más investigaciones de diagnóstico [80] o la implementación de enfoques más efectivos para el tratamiento del dolor de cabeza [81] o previene la discusión en circunstancias donde MT puede estar contraindicado [82]. Los proveedores principales de cefaleas pueden beneficiarse prestando particular atención a la posibilidad de que no se divulguen los tratamientos de dolores de cabeza no médicos. La discusión abierta entre los proveedores y los pacientes sobre el uso de MT para el dolor de cabeza y los resultados asociados puede mejorar la atención general del paciente.
Investigaciones futuras
A pesar de la gran necesidad de más investigación de alta calidad para evaluar la eficacia de MT como tratamiento para el dolor de cabeza, el uso sustancial de MT llama la atención sobre la necesidad de más investigación en salud pública y servicios de salud en esta área del manejo del dolor de cabeza. La necesidad de este tipo de investigación se identificó en un informe global reciente sobre el uso de los recursos de atención médica relacionados con la cefalea [18]. Fomentar esta información puede conducir a mejoras en la política de salud y la prestación de servicios de atención médica.
El uso sustancial de terapias físicas como la MT no ha sido informado en muchas de las encuestas nacionales que informan sobre la utilización de atención médica relacionada con el dolor de cabeza [3, 5, 83–85]. Independientemente, el papel de las terapias físicas en el manejo del dolor de cabeza continúa siendo evaluado, a menudo dentro de los entornos de manejo del dolor de cabeza convencionales e integrados [86–89]. Continuar con esta investigación puede mejorar nuestra comprensión de la eficacia y los resultados asociados con un enfoque más multidisciplinario para el manejo del dolor de cabeza.
Además de esto, es necesario realizar más investigaciones para comprender las vías de utilización de la asistencia sanitaria asociadas con los pacientes que usan MT en el tratamiento de su dolor de cabeza. Poco se sabe sobre los antecedentes sociodemográficos, los tipos de dolores de cabeza, el nivel de discapacidad de la cefalea y las comorbilidades más comunes en esta población de pacientes. A su vez, dicha información puede proporcionar ideas que pueden ser valiosas para la toma de decisiones clínicas del proveedor y la educación del proveedor.
Limitaciones
El diseño y los hallazgos de nuestra revisión tienen una serie de limitaciones. El diseño de la revisión estuvo limitado por una búsqueda solo en revistas en inglés. Como resultado, es posible que se hayan perdido algunas investigaciones sobre este tema. Si bien el sistema de calificación de la calidad adoptado para esta revisión requiere una validación adicional, los datos que recopilamos estuvieron limitados por la calidad baja a moderada de los artículos disponibles, que promediaron 6.4 de 10 puntos (Tabla 3). La baja puntuación se debió en gran medida a importantes problemas metodológicos y al pequeño tamaño de la muestra asociado con gran parte de los artículos recopilados. Gran parte de los datos sobre este tema eran de naturaleza heterogénea (encuestas telefónicas, postales y entrevistas cara a cara). Hubo una falta de cuestionarios validados de médicos y pacientes para informar los hallazgos, como preguntas sobre prevalencia, donde los marcos de tiempo utilizados variaron entre "actualmente", "últimos 12 meses" y "alguna vez". .
Los datos sobre la prevalencia del uso de MT para la cefalea fueron limitados, particularmente dentro de las poblaciones individuales de MT, en comparación con los datos encontrados en la población general y en las poblaciones con cefalea-clínica. Muchos estudios evaluaron el uso de MT para el dolor de cabeza sin identificar los tipos de dolor de cabeza. Solo un estudio dentro de una población de MT informó el porcentaje de pacientes que asistieron por motivos de migraña sola (osteopatía). La prevalencia del uso de MT para la cefalea se informó más en los estudios de población de pacientes quiroprácticos, sin embargo, la información fue limitada sobre los tipos de cefalea. No se encontraron estudios que informaran la prevalencia de pacientes con cefalea dentro de fisioterapia o poblaciones de pacientes con terapia de masaje utilizando nuestros términos de búsqueda.
La falta de datos para algunos temas requirió proporcionar conclusiones agrupadas con usuarios de otros proveedores de dolores de cabeza no médicos. Los datos dentro de muchas regiones geográficas eran muy limitados, con la información más limitada sobre la fuente de referencia para los proveedores de dolor de cabeza MT (tres documentos de Italia solamente). Estas limitaciones respaldan el llamado para que más investigaciones se concentren exclusivamente dentro de las poblaciones de MT y las diferentes áreas regionales antes de poder sacar conclusiones más sólidas.
Conclusión
Las necesidades de las personas con trastornos de dolor de cabeza pueden ser de naturaleza compleja y multidisciplinaria. Más allá de la investigación clínica, se necesita más investigación de servicios de salud y salud pública de alta calidad para medir y examinar una serie de cuestiones de importancia para la administración y el uso de MT en el tratamiento del dolor de cabeza. Dado que aún quedan necesidades insatisfechas para muchos que sufren dolores de cabeza recurrentes, los médicos deben seguir siendo conscientes del uso de MT y permanecer abiertos a discutir este enfoque para el manejo del dolor de cabeza a fin de garantizar una mayor seguridad, eficacia y coordinación del cuidado del dolor de cabeza.
Agradecimientos
No aplica.
Oportunidades
Esta investigación no recibió una subvención específica de ninguna agencia de financiación en los sectores público, comercial o sin fines de lucro, mientras que el primer autor de este artículo recibe una beca de doctorado proporcionada por la Asociación de Quiroprácticos de Australia.
Disponibilidad de datos y materiales
No aplicable (todos los datos se informan en el artículo).
Contribuciones de los autores
CM, JA y DS diseñaron el papel. CM llevó a cabo la búsqueda bibliográfica, la recopilación de datos y la selección. CM y DS proporcionaron el análisis y la interpretación. CM y JA escribieron los borradores. Todos los autores contribuyeron a la revisión crítica y el contenido intelectual. Todos los autores leyeron y aprobaron el manuscrito final.
Conflicto de intereses
Los autores declaran que no tienen intereses en conflicto.
Consentimiento para publicación
No aplica.
Aprobación ética y consentimiento para participar
No aplica.
Nota del editor
Springer Nature permanece neutral con respecto a los reclamos jurisdiccionales en mapas publicados y afiliaciones institucionales.
Abreviaturas
- MT Terapia manual
- EMG Electromiografía
Información del colaborador
Ncbi.nlm.nih.gov/pmc/articles/PMC5364599/

Información del Dr. Alex Jiménez
Un asombroso 15% de la población sufre de migrañas, una condición debilitante que afecta la capacidad de un individuo para participar en actividades cotidianas. Aunque las investigaciones de hoy lo malinterpretaron ampliamente, creo que el dolor de la migraña puede ser un síntoma de un problema de salud subyacente mucho más grande. Los discos herniados lumbares, o discos rotos en la columna lumbar, son una causa común de dolor lumbar y ciática. Cuando el centro blando y gelatinoso de un disco herniado lumbar comprime las raíces nerviosas de la parte baja de la espalda, puede provocar síntomas de dolor y malestar, entumecimiento y debilidad en las extremidades inferiores. Además, un disco herniado lumbar puede desequilibrar la estructura y la función de toda la columna vertebral, provocando síntomas a lo largo de la columna cervical que finalmente pueden desencadenar migrañas. Las personas que experimentan constantemente dolor de migraña a menudo tienen que seguir con cuidado su día con la esperanza de evitar el estallido de otro episodio doloroso. Afortunadamente, muchos métodos de tratamiento de dolor de migraña y disco de hernia lumbar están disponibles para ayudar a mejorar y controlar los síntomas. Otras opciones de tratamiento también pueden considerarse antes de las intervenciones quirúrgicas.
Tratamiento quirúrgico versus no quirúrgico para la hernia de disco lumbar: Resultados de ocho años para el ensayo de investigación de resultados de pacientes con columna vertebral (DEPORTE)
Resumen
Diseño del estudio
Estudios de cohorte prospectivos aleatorizados y observacionales.
Objetivo
Evaluar los resultados del año 8 de la cirugía versus la atención no quirúrgica.
Resumen de los datos de fondo
Aunque los ensayos aleatorizados han demostrado pequeñas diferencias a corto plazo a favor de la cirugía, los resultados a largo plazo que comparan el tratamiento quirúrgico con el no quirúrgico siguen siendo controvertidos.
Métodos
Candidatos quirúrgicos con hernia de disco intervertebral lumbar confirmada por imagen que cumplen los criterios de elegibilidad de DEPORTE inscritos en prospectivo aleatorizado (participantes 501) y cohortes de observación (participantes de 743) en clínicas de columna 13 en los estados 11 de EE. UU. Las intervenciones fueron discectomía abierta estándar versus atención no quirúrgica habitual. Las principales medidas de resultado fueron los cambios desde el inicio en las escalas SF-36 de dolor corporal (BP) y función física (PF) y el índice de discapacidad Oswestry modificado (ODI - versión AAOS / Modems) evaluados en semanas 6, 3 y 6 meses y anualmente después de eso.
Resultados
Se observaron ventajas para la cirugía en los análisis por intención de tratar para la cohorte aleatoria para todos los resultados primarios y secundarios distintos del estado laboral; sin embargo, con una amplia falta de adherencia a la asignación del tratamiento (49 % de los pacientes asignados a la terapia no quirúrgica que recibieron cirugía versus 60 % de los pacientes asignados a la cirugía), estos efectos observados fueron relativamente pequeños y no estadísticamente significativos para los resultados primarios (BP, PF, ODI ). Es importante destacar que la comparación general de los resultados secundarios fue significativamente mayor con la cirugía en el análisis por intención de tratar (molestia de la ciática [p > 0.005], satisfacción con los síntomas [p > 0.013] y mejoría autoevaluada [p > 0.013]) en el seguimiento a largo plazo. Un análisis según el tratamiento mostró efectos del tratamiento quirúrgico clínicamente significativos para las medidas de resultado primarias (cambio medio Cirugía frente a no quirúrgica; efecto del tratamiento; IC del 95 %): PA (45.3 frente a 34.4; 10.9; 7.7 a 14); FP (42.2 frente a 31.5; 10.6; 7.7 a 13.5) y ODI (âˆ'36.2 frente a âˆ'24.8; âˆ'11.2; âˆ'13.6 a âˆ'9.1).
Conclusión
Los pacientes cuidadosamente seleccionados que se sometieron a cirugía para una hernia de disco lumbar lograron una mejoría mayor que los pacientes no tratados quirúrgicamente; hubo poca o ninguna degradación de los resultados en cualquiera de los grupos (operativo y no quirúrgico) de 4 a 8 años.
Palabras clave: DEPORTE, hernia de disco intervertebral, cirugía, cuidado no quirúrgico, resultados
Introducción
La discectomía lumbar para el alivio de la ciática en pacientes con hernia de disco intervertebral (IDH, por sus siglas en inglés) es una indicación común y bien investigada para la cirugía de columna; sin embargo, las tasas de esta cirugía presentan una variación geográfica considerable.[1] Varios ensayos aleatorizados y grandes cohortes prospectivas demostraron que la cirugía proporciona un alivio del dolor más rápido y una recuperación percibida en pacientes con hernia de disco.[2–6] El efecto de la cirugía en los resultados a más largo plazo sigue siendo menos claro.
En un ECA clásico que evaluó la cirugía versus el tratamiento no quirúrgico para la HID lumbar, Weber et al. mostró una mejoría mayor en el grupo de cirugía en el año 1 que fue estadísticamente significativa; también hubo una mejoría mayor para la cirugía en los años 4, aunque no fue estadísticamente significativa, pero no hubo diferencia aparente en los resultados en los años 10. [2] Sin embargo, un número de pacientes en el grupo no operatorio finalmente se sometieron a cirugía durante ese tiempo, complicando el interpretación de los resultados a largo plazo. El Maine Lumbar Spine Study, una cohorte de observación prospectiva, encontró una mejoría mayor en un año en el grupo de cirugía que se redujo con el tiempo, pero permaneció significativamente mayor en el grupo quirúrgico por molestias ciáticas, función física y satisfacción, pero no fue diferente para el trabajo o Resultados de discapacidad. [3] Este documento informa los resultados de 8-year del Spine Patient Outcomes Research Trial (SPORT) basado en el seguimiento continuo de las cohortes aleatorizadas y observacionales de disco herniado.
Métodos
Diseño del estudio
SPORT es un ensayo aleatorizado con una cohorte de observación concurrente realizado en 11 estados de EE. UU. en 13 centros médicos con prácticas multidisciplinarias de columna. Los comités de sujetos humanos de cada institución participante aprobaron un protocolo estandarizado tanto para las cohortes de observación como para las aleatorias. Los criterios de inclusión y exclusión de pacientes, las intervenciones del estudio, las medidas de resultado y los procedimientos de seguimiento se informaron anteriormente.[5–8]
Poblacion de pacientes
Los hombres y las mujeres eran elegibles si tenían síntomas y signos confirmatorios de radiculopatía lumbar que persistían durante al menos seis semanas, hernia de disco en el nivel y lado correspondiente en las imágenes, y se consideraban candidatos quirúrgicos. El contenido de la atención no quirúrgica previa a la inscripción no se especificó previamente en el protocolo.[5–7] Los criterios específicos de inscripción y exclusión se informan en otro lugar.[6,7]
Una enfermera de investigación en cada sitio identificó participantes potenciales, verificó la elegibilidad y utilizó un video compartido para la toma de decisiones para la uniformidad de la inscripción. A los participantes se les ofreció inscripción en el ensayo aleatorizado o en la cohorte observacional. La inscripción comenzó en marzo de 2000 y finalizó en noviembre de 2004.
Intervenciones de estudio
La cirugía fue una discectomía abierta estándar con examen de la raíz nerviosa involucrada.[7,9] El protocolo no quirúrgico fue el "cuidado habitual" recomendado para incluir al menos: fisioterapia activa, educación/asesoramiento con instrucción de ejercicios en el hogar y Medicamentos antiinflamatorios no esteroideos si se toleran. Los tratamientos no quirúrgicos se individualizaron para cada paciente y se les hizo un seguimiento prospectivo.[5–8]
Medidas de estudio
Los puntos finales primarios fueron las escalas de dolor corporal (BP) y función física (PF) de la encuesta de salud SF-36 [10] y la versión AAOS / módems del índice de discapacidad Oswestry (ODI) [11] medido en semanas 6, 3 y 6 meses, y anualmente a partir de entonces. Si la cirugía se retrasó más allá de las seis semanas, se obtuvieron datos de seguimiento adicionales 6 semanas y 3 meses después de la operación. Los resultados secundarios incluyeron la mejoría autoinformada por el paciente; situación laboral; satisfacción con los síntomas y la atención actuales; [12] y gravedad de la ciática medida por el índice de molestia ciática. [13,14] El efecto del tratamiento se definió como la diferencia en los cambios medios desde el inicio entre los grupos quirúrgico y no quirúrgico.
Consideraciones estadísticas
Los análisis iniciales compararon medias y proporciones de las características iniciales de los pacientes entre las cohortes aleatorias y observacionales y entre los brazos de tratamiento inicial de las cohortes individuales y combinadas. La extensión de los datos faltantes y el porcentaje de pacientes sometidos a cirugía se calcularon por grupo de tratamiento para cada seguimiento programado. Los predictores iniciales del tiempo hasta el tratamiento quirúrgico (incluidos los cruces de tratamientos) en ambas cohortes se determinaron mediante un modelo de regresión de riesgos proporcionales escalonados con un criterio de inclusión de p <0.1 para entrar y p> 0.05 para salir. Los predictores de visitas de seguimiento perdidas a intervalos anuales de hasta 8 años se determinaron por separado mediante regresión logística escalonada. Las características iniciales que predijeron la cirugía o una visita perdida en cualquier momento se ingresaron en modelos longitudinales de resultados primarios. Los que siguieron siendo significativos en los modelos longitudinales de resultado se incluyeron como covariables de ajuste en todos los modelos de regresión longitudinal posteriores para ajustar por posibles factores de confusión debido al sesgo de selección del tratamiento y los patrones de datos faltantes. [15] Además, el resultado inicial, el centro, la edad y el sexo se incluyeron en todos los modelos de resultado longitudinales.
Los análisis primarios compararon los tratamientos quirúrgicos y no quirúrgicos usando cambios desde el inicio en cada seguimiento, con un modelo de regresión longitudinal de efectos mixtos que incluía un efecto individual aleatorio para explicar la correlación entre mediciones repetidas dentro de los individuos. La cohorte aleatoria se analizó inicialmente por intención de tratar. [6] Debido al cruce, se realizaron análisis adicionales basados en tratamientos realmente recibidos. En estos análisis según el tratamiento, el indicador de tratamiento fue una covariable variable en el tiempo, lo que permite tiempos variables de cirugía. Los tiempos de seguimiento se midieron desde la inscripción para los análisis por intención de tratar, mientras que para el análisis como tratado los tiempos de seguimiento se midieron desde el comienzo del tratamiento (es decir, el momento de la cirugía para el grupo quirúrgico y el tiempo de inscripción para el grupo no operatorio), y las covariables iniciales se actualizaron al seguimiento inmediatamente anterior al momento de la cirugía. Este procedimiento tiene el efecto de incluir todos los cambios desde la línea de base antes de la cirugía en las estimaciones del efecto del tratamiento no quirúrgico y todos los cambios posteriores a la cirugía en las estimaciones del efecto quirúrgico. Las escalas ciáticas de seis puntos y los resultados binarios se analizaron a través de modelos longitudinales basados en ecuaciones de estimación generalizadas [16] con funciones de enlace lineal y logit, respectivamente, utilizando las mismas definiciones de análisis por intención de tratar y ajustadas como tratamiento que los resultados primarios. Las cohortes aleatorizadas y observacionales se analizaron para producir estimaciones del efecto del tratamiento separadas según el tratamiento. Estos resultados se compararon usando una prueba de Wald para probar simultáneamente todos los tiempos de visita de seguimiento para las diferencias en los efectos de tratamiento estimados entre las dos cohortes. [15] Los análisis finales combinaron las cohortes.
Para evaluar los dos brazos de tratamiento en todos los períodos de tiempo, se calculó el promedio ponderado de los resultados (área bajo la curva) para cada grupo de tratamiento utilizando las estimaciones en cada período de tiempo de los modelos de regresión longitudinal y se comparó con una prueba de Wald . [15]
Las estimaciones de Kaplan-Meier de las tasas de reoperación a los años 8 se calcularon para las cohortes aleatorizadas y observacionales y se compararon a través de la prueba de log-rank. [17,18]
Los cálculos se realizaron utilizando procedimientos SAS PROC MIXED para datos continuos y PROC GENMOD para resultados secundarios binarios y no normales (SAS versión 9.1 Windows XP Pro, Cary, NC). La significancia estadística se definió como p <0.05 basada en una prueba de hipótesis de dos caras sin ajustes hechos para comparaciones múltiples. Los datos para estos análisis se recopilaron hasta el 4 de febrero de 2013.
Resultados
En general, se inscribieron participantes de 1,244 SPORT con hernia de disco intervertebral lumbar (501 en la cohorte aleatorizada y 743 en la cohorte observacional) (Figura 1). En la cohorte aleatorizada, 245 se asignó al tratamiento quirúrgico y 256 al tratamiento no quirúrgico. De los asignados al azar a la cirugía, 57% tuvo cirugía por 1 año y 60% por 8 años. En el grupo asignado al azar a la atención no quirúrgica, 41% de los pacientes se sometieron a cirugía por 1 años y 48% por 8 años. En la cohorte observacional, los pacientes 521 inicialmente eligieron la cirugía y los pacientes 222 inicialmente eligieron la atención no quirúrgica. De los que inicialmente optaron por la cirugía, 95% recibió cirugía por año 1; en 8 años, los pacientes adicionales de 12 se habían sometido a cirugía primaria. De los que eligen el tratamiento no quirúrgico, 20% fue operado por 1 año y 25% por 8 años. En ambas cohortes combinadas, los pacientes 820 recibieron cirugía en algún momento durante los primeros años 8; 424 (34%) permaneció no operativo. Durante los años 8, 1,192 (96%) de los inscritos originalmente completaron al menos la visita de seguimiento 1 y se incluyeron en el análisis (cohorte aleatorizada: 94% y cohorte observacional 97%); 63% de los inscritos iniciales proporcionó datos a los años 8 con pérdidas debido a abandonos, visitas perdidas o muertes (Figura 1).
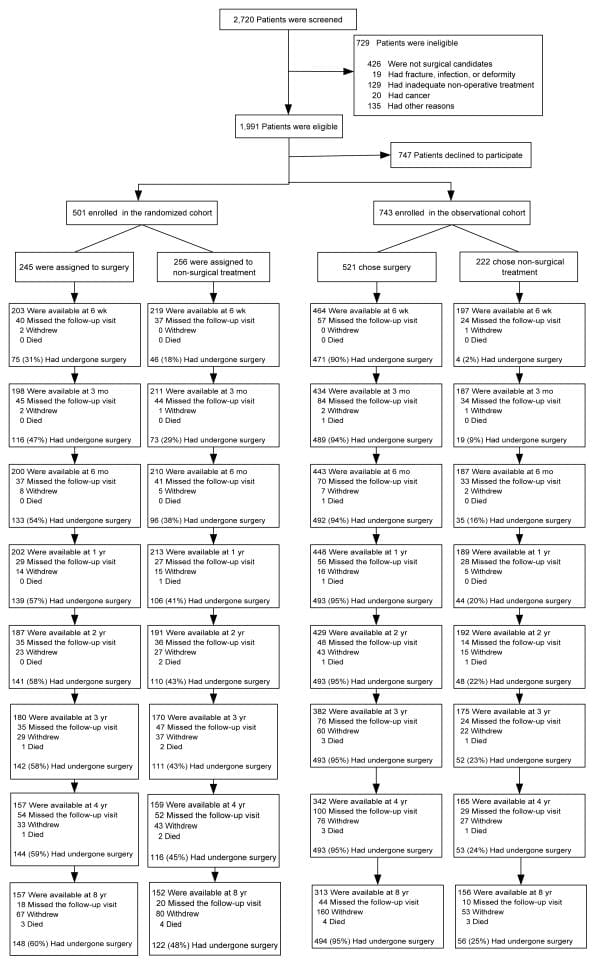
Características del paciente
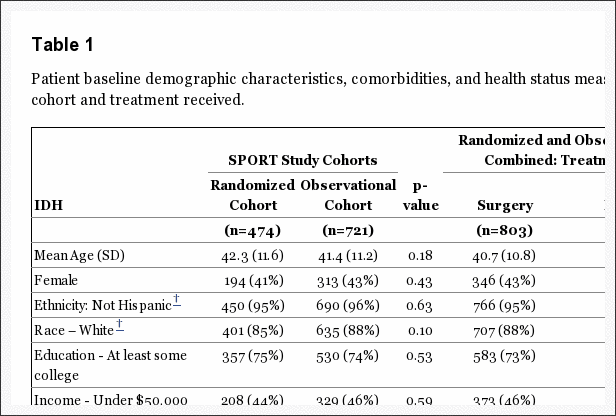
Las características iniciales se informaron anteriormente y se resumen en el Cuadro 1.[5,6,8] Las cohortes combinadas tenían una edad promedio general de 41.7 años con un poco más de hombres que de mujeres. En general, las cohortes aleatorias y observacionales fueron similares. Sin embargo, los pacientes en la cohorte de observación tenían más discapacidad inicial (puntuaciones ODI más altas), eran más propensos a preferir la cirugía, más a menudo calificaban su problema como un empeoramiento y eran ligeramente más propensos a tener un déficit sensorial. Los sujetos que recibieron cirugía durante el transcurso del estudio fueron: más jóvenes; menos probabilidades de estar trabajando; más propensos a reportar estar en la compensación del trabajador; tenía dolor basal más severo y limitaciones funcionales; menos articulaciones y otras comorbilidades; mayor insatisfacción con sus síntomas; más a menudo calificaron su condición como empeorando en el momento de la inscripción; y eran más propensos a preferir la cirugía. Los sujetos sometidos a cirugía también tenían más probabilidades de tener una prueba de pierna recta positiva, así como déficits neurológicos, sensoriales y motores más frecuentes. Radiográficamente, era más probable que sus hernias estuvieran en los niveles L4-5 y L5-S1 y en una ubicación posterolateral.
Tratamiento Quirúrgico y Complicaciones
El tratamiento quirúrgico general y las complicaciones fueron similares entre las dos cohortes (Tabla 2). El tiempo quirúrgico promedio fue ligeramente más prolongado en la cohorte aleatorizada (minutos 80.5 aleatorizados versus minutos 74.9 observacionales, p = 0.049). La pérdida media de sangre fue 75.3cc en la cohorte aleatorizada vs. 63.2cc en la observación, p = 0.13. Solo los pacientes 6 requieren transfusiones intraoperatorias totales. No hubo mortalidades perioperatorias. La complicación quirúrgica más común fue la rotura dural (3% combinado de casos). La reoperación se produjo en un 11% de casos combinados por 5 años, 12% por 6 años, 14% por 7 años y 15% por 8 años después de la cirugía. Las tasas de reoperación no fueron significativamente diferentes entre las cohortes aleatorizadas y observacionales. Ochenta y siete de las reoperaciones de 119 notaron el tipo de reoperación; aproximadamente 85% de estos (74 / 87) se enumeraron como hernias recurrentes en el mismo nivel. Una muerte ocurrió dentro de 90 días después de la cirugía relacionada con cirugía cardíaca en otra institución; se consideró que la muerte no estaba relacionada y se informó a la Junta de Revisión Institucional y la Junta de Supervisión de Datos y Seguridad.
Cross-Over
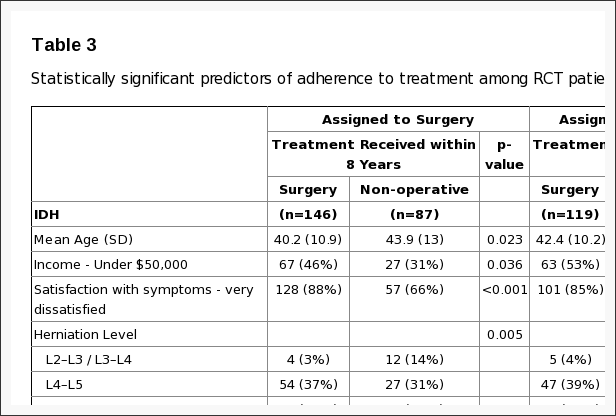
La no adherencia a la asignación al tratamiento afectó a ambos brazos de tratamiento: los pacientes optaron por retrasar o disminuir la cirugía en el brazo quirúrgico y cruzaron a la cirugía en el brazo no operatorio. (Figura 1) Las diferencias estadísticamente significativas de pacientes que cruzaron a la atención no quirúrgica dentro de 8 años de inscripción fueron que eran mayores, tenían ingresos más altos, menos insatisfacción con sus síntomas, más probabilidades de tener una hernia discal en un nivel lumbar superior, más propensos a expresar una preferencia inicial para la atención no quirúrgica, menos propensos a percibir que sus síntomas empeoran al inicio del estudio, y tenían menos dolor de base y discapacidad (Tabla 3). Los pacientes que cruzaron a la cirugía dentro de los años 8 estaban más insatisfechos con sus síntomas al inicio del estudio; eran más propensos a percibir que empeoraban al inicio del estudio; más probabilidades de expresar una preferencia de referencia para la cirugía; y tenía peor función física de referencia y más discapacidad autoevaluada.
Principales efectos del tratamiento
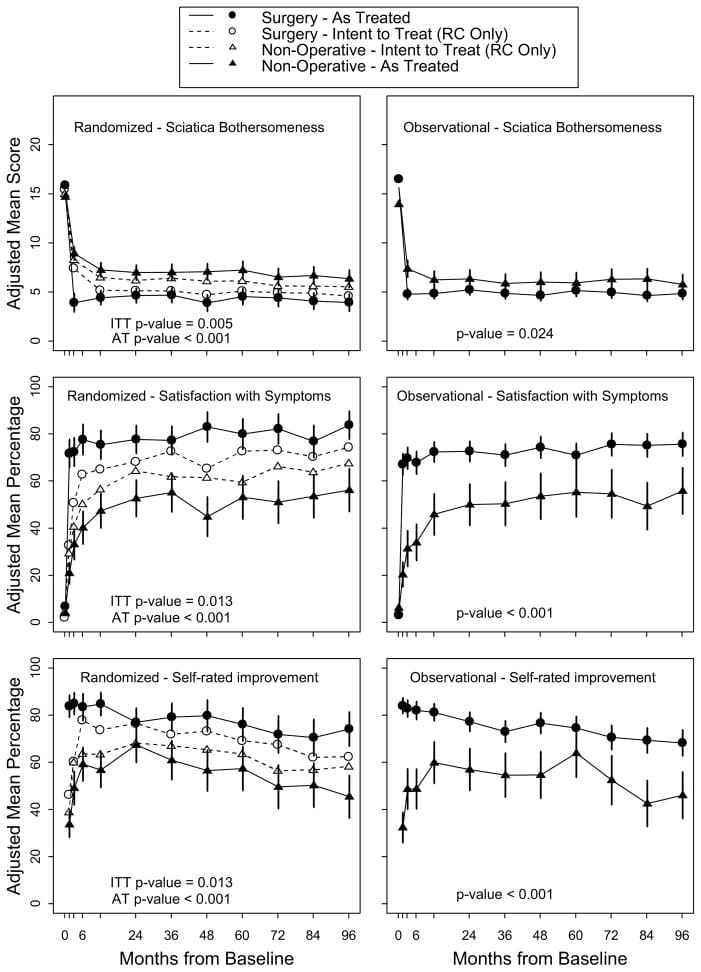
Análisis de intención de tratar En el análisis por intención de tratar (intention-to-treat analysis) de la cohorte aleatorizada, todas las medidas durante 8 años favorecieron la cirugía pero no hubo efectos de tratamiento estadísticamente significativos en las medidas de resultado primarias (Tabla 4 y Figura 2). En la comparación general de intención de tratar entre los dos grupos de tratamiento a lo largo del tiempo (área bajo la curva), los resultados secundarios fueron significativamente mayores con la cirugía en el análisis por intención de tratar (molestia ciática (p = 0.005), satisfacción con síntomas (p = 0.013) y mejoría autoevaluada (p = 0.013)) (Figura 3) La mejoría en el índice de molestias ciáticas también fue estadísticamente significativa a favor de la cirugía en la mayoría de las comparaciones de puntos individuales (aunque no significativa en los años 6 y 7) (Tabla 4).
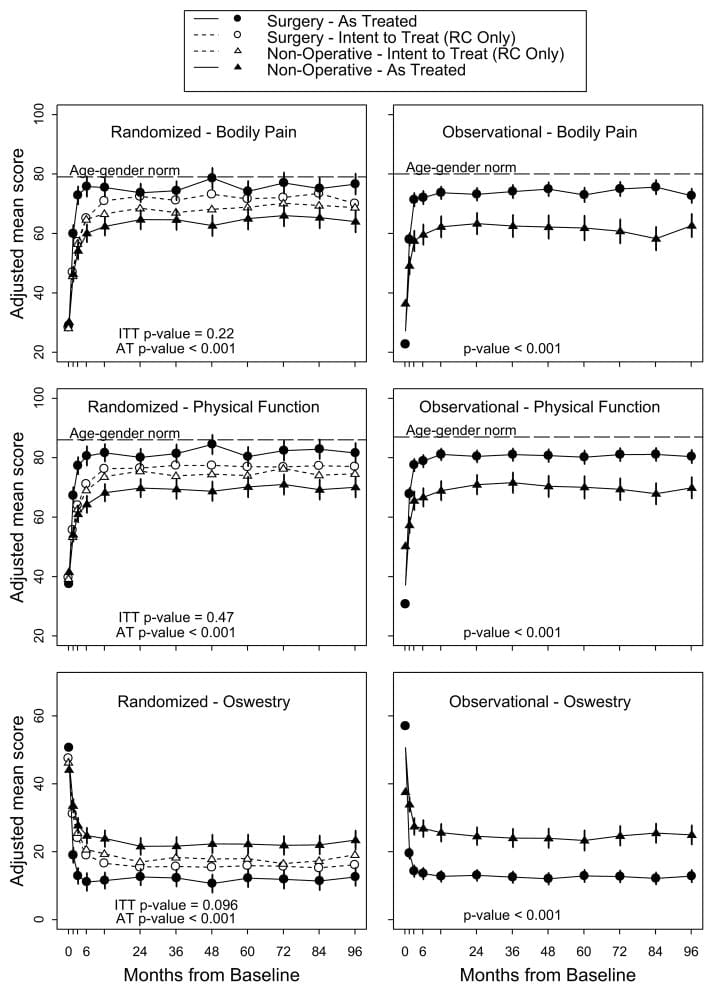
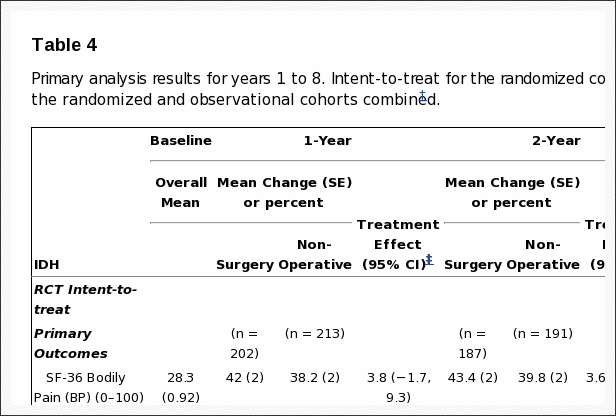
Como se trató el análisis Los efectos ajustados según el tratamiento observados en los estudios aleatorizados y observacionales fueron similares. En consecuencia, las cohortes se combinaron para los análisis finales. Los efectos del tratamiento para los resultados primarios en el análisis combinado según el tratamiento fueron clínicamente significativos y estadísticamente significativos hasta los 8 años: SF-36 BP 10.9 p < 0.001 (IC del 95%: 7.7 a 14); SF-36 PF 10.6 p<0.001 (IC 95% 7.7 a 13.5); ODI âˆ'11.3 p<0.001 (IC 95% âˆ'13.6 a âˆ'9.1) (Tabla 4). La nota al pie de la Tabla 4 describe las covariables de ajuste seleccionadas para el modelo final.
Los resultados del análisis por intención de tratar y los tratados de las dos cohortes se comparan en la Figura 2. En el análisis combinado, los efectos del tratamiento fueron estadísticamente significativos a favor de la cirugía para todas las medidas de resultado primarias y secundarias (con la excepción del estado laboral que no difirió entre los grupos de tratamiento) en cada momento (Tabla 4 y Figura 3).
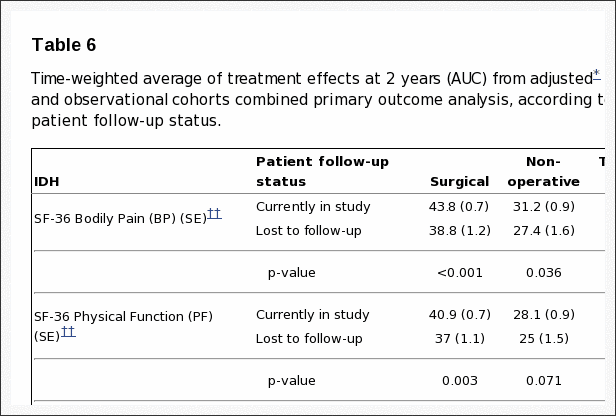
Pérdida de seguimiento
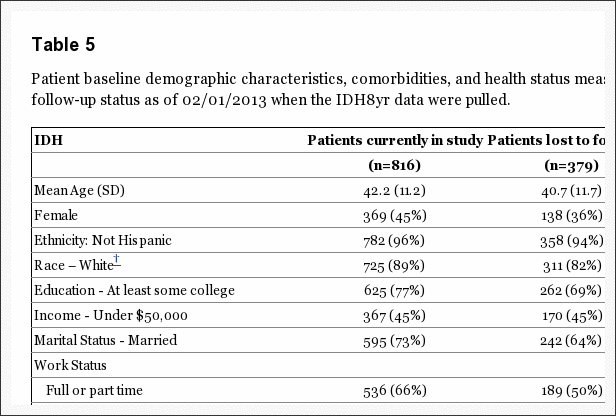
En el seguimiento de 8-year, 63% de los inscritos iniciales proporcionó datos, con pérdidas debido a abandonos, visitas perdidas o muertes. La Tabla 5 resumió las características iniciales de los pacientes perdidos durante el seguimiento en comparación con los que se conservaron en el estudio a los años 8. Los que permanecieron en el estudio en 8 años fueron, algo mayores; más probabilidades de ser mujer, blanco, con estudios universitarios y trabajando al inicio del estudio; menos probabilidades de ser discapacitado, recibir una compensación o un fumador; menos sintomático al inicio del estudio con algo menos de dolor corporal, mejor función física, menos discapacidad en el ODI, una mejor salud mental y menos molestias ciáticas. Estas diferencias fueron pequeñas pero estadísticamente significativas. La tabla 6 resume los resultados a corto plazo durante los primeros años de 2 para los que se retuvieron en el estudio a los años 8 en comparación con los perdidos durante el seguimiento. Aquellos perdidos durante el seguimiento tuvieron peores resultados en promedio; sin embargo, esto fue cierto tanto en el grupo quirúrgico como en el no quirúrgico, con diferencias no significativas en los efectos del tratamiento. Por lo tanto, es probable que los resultados a largo plazo sean un poco demasiado optimistas en promedio en ambos grupos, pero la comparación entre los resultados quirúrgicos y no quirúrgicos parece no tener sesgo a pesar de la pérdida de seguimiento a largo plazo.
Discusión
En pacientes con un hernia de disco confirmado por imágenes y síntomas de pierna que persisten durante al menos 6 semanas, la cirugía fue superior al tratamiento no quirúrgico para aliviar los síntomas y mejorar la función. En el análisis según el tratamiento, el efecto del tratamiento para la cirugía se observó desde las semanas 6, pareció alcanzar un máximo en 6 meses y persistió durante 8 años; es notable que el grupo no operatorio también mejoró significativamente y esta mejora persistió con poca o ninguna degradación de los resultados en cualquiera de los grupos (operativo y no quirúrgico) entre los años 4 y 8. En el análisis longitudinal por intención de tratar (intention-to-treat analysis), todos los resultados mostraron pequeñas ventajas para la cirugía, pero solo los resultados secundarios de la molestia ciática, la satisfacción con los síntomas y la mejoría autoevaluada fueron estadísticamente significativos. El pequeño beneficio persistente en el grupo de cirugía a lo largo del tiempo ha hecho que la comparación general del tipo intención de tratar (intention-to-treat) sea estadísticamente más significativa a lo largo del tiempo a pesar de los altos niveles de cruzamiento. Los grandes efectos observados en el análisis según el tratamiento después de ajustes para las características de los pacientes cruzados sugieren que el análisis por intención de tratar puede subestimar el verdadero efecto de la cirugía ya que se puede esperar que la mezcla de tratamientos debido al cruce cree un sesgo hacia el nulo en los análisis por intención de tratar. [4,19] La pérdida durante el seguimiento entre los pacientes que estaban algo peor al inicio y con peores resultados a corto plazo probablemente conduzca a resultados a largo plazo excesivamente optimistas tanto en cirugía como en no -grupos operativos pero estimados sin sesgo de los efectos del tratamiento quirúrgico.
Comparaciones a otros estudios
No hay otros estudios aleatorizados a largo plazo que informen las mismas medidas de resultado primarias que SPORT. Los resultados de los resultados primarios de SPORT a los 2 años fueron bastante similares a los de Peul et al., pero se necesita un seguimiento más prolongado del estudio de Peul para realizar comparaciones adicionales.[4,20] En contraste con el estudio de Weber, las diferencias en los resultados en El DEPORTE entre los grupos de tratamiento se mantuvo relativamente constante entre 1 y 8 años de seguimiento. Uno de los factores en esta diferencia puede ser la sensibilidad de las medidas de resultado; por ejemplo, la molestia de la ciática, que fue significativamente diferente a los 8 años en la intención de tratar, puede ser un marcador más sensible del éxito del tratamiento que la medida de resultado general utilizada por Weber et al.[2]
Los resultados a largo plazo de SPORT son similares a los del Maine Lumbar Spine Study (MLSS).[21] El MLSS informó mejoras significativamente mayores desde el punto de vista estadístico a los 10 años en la molestia de la ciática para el grupo de cirugía (âˆ'11.9) en comparación con los grupos no quirúrgicos (âˆ'5.8) con un efecto del tratamiento de âˆ'6.1 p = 0.004; en SPORT, la mejoría en la molestia de la ciática en el grupo quirúrgico a los 8 años fue similar al resultado de 10 años en MLSS (âˆ'11), aunque la cohorte no quirúrgica en SPORT tuvo mejores resultados que sus contrapartes en MLSS (âˆ'9.1), sin embargo, el tratamiento El efecto en SPORT, aunque menor, siguió siendo estadísticamente significativo (≤1.5; p<0.001) debido al tamaño de muestra mucho mayor. Las mejoras mayores en las cohortes no quirúrgicas entre SPORT y MLSS pueden estar relacionadas con las diferencias en los tratamientos no quirúrgicos a lo largo del tiempo, las diferencias entre las dos cohortes desde que la MLSS no requirió la confirmación de IDH por imágenes.
Durante los años de 8, hubo poca evidencia de daño por cualquiera de los tratamientos. La tasa de reoperación del año 8 fue de 14.7%, que es inferior al 25% informado por MLSS a los años de 10. [22]
Limitaciones
Aunque nuestros resultados están ajustados por las características de los pacientes cruzados y el control de importantes covariables iniciales, los análisis presentados según el tratamiento no comparten la fuerte protección contra la confusión que existe para un análisis por intención de tratar.[4–6] Sin embargo, , Sin embargo, se sabe que los análisis por intención de tratar están sesgados en presencia de incumplimiento al nivel observado en SPORT, y se ha demostrado que nuestros análisis ajustados según el tratamiento producen resultados precisos bajo suposiciones razonables sobre la dependencia del cumplimiento de los resultados longitudinales. resultados.[23] Otra posible limitación es la heterogeneidad de las intervenciones de tratamiento no quirúrgico, como se analizó en nuestros artículos anteriores.[5,6,8] Finalmente, la deserción en este estudio de seguimiento a largo plazo significó que solo el 63 % de los inscritos iniciales suministraron datos a los 8 años con pérdidas por abandonos, visitas perdidas o muertes; según los análisis al inicio y en el seguimiento a corto plazo, esto probablemente conduce a resultados estimados a largo plazo demasiado optimistas en ambos grupos de tratamiento, pero a una estimación imparcial del efecto del tratamiento quirúrgico.
Conclusiones
En el análisis por intención de tratar, se observaron pequeños efectos de tratamiento quirúrgico estadísticamente insignificantes para los resultados primarios, pero se observaron ventajas estadísticamente significativas para la molestia ciática, la satisfacción con los síntomas y la mejoría autocalificada hasta los años 8 a pesar de los altos niveles de tratamiento cruce. El análisis como tratamiento que combina las cohortes aleatorias y observacionales, que controlaron cuidadosamente los factores iniciales potencialmente confusos, mostró una mejoría significativamente mayor en el dolor, la función, la satisfacción y el autoevaluación durante los años 8 en comparación con los pacientes tratados de forma no operativa. El grupo no operatorio, sin embargo, también mostró mejoras sustanciales con el tiempo, con 54% informando estar satisfecho con sus síntomas y 73% satisfecho con su cuidado después de 8 años.
AGRADECIMIENTOS
El Instituto Nacional de Artritis y Enfermedades Musculoesqueléticas y de la Piel (U01-AR45444; P60-AR062799) y la Oficina de Investigación sobre la Salud de la Mujer, los Institutos Nacionales de Salud y el Instituto Nacional de Seguridad y Salud Ocupacional, los Centros de Se recibieron fondos de subvenciones para el control y la prevención de enfermedades en apoyo de este trabajo. Actividades financieras relevantes fuera del trabajo presentado: consultoría, subvenciones, acciones.
Este estudio está dedicado a los recuerdos de Brieanna Weinstein y Harry Herkowitz, líderes en sus propios derechos, que simplemente hicieron del mundo un lugar mejor.
Notas a pie de página
Otras comorbilidades incluyen: accidente cerebrovascular, diabetes, osteoporosis, cáncer, fibromialgia, síndrome de Down, trastorno de estrés postraumático, dependencia del alcohol, dependencia del corazón, pulmón, hígado, riñón, vaso sanguíneo, sistema nervioso, hipertensión, migraña, ansiedad, estómago, intestino
En conclusión, las personas que sufren de dolor de migraña requieren el tipo de tratamiento más eficaz para ayudar a mejorar y controlar sus síntomas, especialmente si sus migrañas fueron provocadas por un disco herniado lumbar. El propósito de los siguientes artículos fue asociar las dos condiciones entre sí y demostrar los resultados de la investigación anterior. Se pueden considerar varias opciones de tratamiento antes de la cirugía para el dolor de migraña y el tratamiento de hernia discal lumbar. Información referenciada del Centro Nacional de Información Biotecnológica (NCBI). El alcance de nuestra información se limita a la quiropráctica, así como a las lesiones y afecciones de la columna vertebral. Para discutir el tema, no dude en preguntar al Dr. Jimenez o contáctenos en 915-850-0900 .
Comisariada por el Dr. Alex Jiménez
1. Lyngberg AC, Rasmussen BK, Jørgensen T, Jensen R. ¿Ha cambiado la prevalencia de la migraña y el dolor de cabeza tensional en un período de 12 años? una encuesta de población danesa. Eur J Epidemiol. 2005;20:243–9. doi: 10.1007/s10654-004-6519-2. [PubMed] [Referencia cruzada]
2. Vos T, Flaxman A, Naghavi M. Años vividos con discapacidad (YLD) por 1160 secuelas de 289 enfermedades y lesiones 1990-2010: un análisis sistemático para el estudio de la carga global de enfermedad 2010. Lancet. 2012;380:2163–96. doi: 10.1016/S0140-6736(12)61729-2. [PubMed] [Referencia cruzada]
3. Burch RC, Loder S, Loder E, Smitherman TA. La prevalencia y la carga de la migraña y el dolor de cabeza severo en los Estados Unidos: estadísticas actualizadas de los estudios de vigilancia de la salud del gobierno. Dolor de cabeza. 2015;55:21–34. doi: 10.1111/cabeza.12482. [PubMed] [Referencia cruzada]
4. Lanteri-Minet M. La carga económica y los costos de la migraña crónica. Curr Pain Headache Rep. 2014; 18: 385. doi: 10.1007 / s11916-013-0385-0. [PubMed] [Referencia cruzada]
5. Bloudek L, Stokes M, Buse D, Wilcox T, Lipton R, Goadsby P, Varon S, Blumenfeld A, Katsarava Z, Pascual J, et al. Costo de la atención médica para pacientes con migraña en cinco países europeos: resultados del estudio internacional de la carga de la migraña (IBMS) J Headache Pain. 2012;13:361–78. doi: 10.1007/s10194-012-0460-7. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
6. Antonaci F, Nappi G, Galli F, Manzoni GC, Calabresi P, Costa A. Migraña y comorbilidad psiquiátrica: una revisión de los hallazgos clínicos. J Dolor de cabeza Dolor. 2011;12:115–25. doi: 10.1007/s10194-010-0282-4. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
7. Kurth T, Chabriat H, Bousser MG. Migraña y accidente cerebrovascular: una asociación compleja con implicaciones clínicas. Lancet Neurol. 2012;11:92–100. doi: 10.1016/S1474-4422(11)70266-6. [PubMed] [Referencia cruzada]
8. Lipton R, Goadsby P, Sawyer J, Blakeborough P, Stewart W. Migraine: diagnóstico y evaluación de la discapacidad. Rev Contemp Pharmaco. 2000;11:63–73.
9. Diamond S, Bigal ME, Silberstein S, Loder E, Reed M, Lipton RB. Patrones de diagnóstico y tratamiento agudo y preventivo de la migraña en los Estados Unidos: resultados del estudio estadounidense de prevalencia y prevención de la migraña. Dolor de cabeza. 2007;47:355–63. [PubMed]
10. Lipton RB, Bigal ME, Diamond M, Freitag F, Reed M, Stewart WF. Prevalencia de la migraña, carga de la enfermedad y necesidad de terapia preventiva. Neurología. 2007;68:343–9. doi: 10.1212/01.wnl.0000252808.97649.21. [PubMed] [Referencia cruzada]
11. Berger A, Bloudek LM, Varon SF, Oster G. Cumplimiento con la profilaxis de la migraña en la práctica clínica. Práctica del dolor. 2012;12:541–9. doi: 10.1111/j.1533-2500.2012.00530.x. [PubMed] [Referencia cruzada]
12. Peres MFP, Silberstein S, Moreira F, Corchs F, Vieira DS, Abraham N, Gebeline-Myers C. Preferencia de los pacientes por la terapia preventiva de la migraña. Dolor de cabeza. 2007;47:540–5. doi: 10.1111/j.1526-4610.2007.00757.x. [PubMed] [Referencia cruzada]
13. Nicholson RA, Rooney M, Vo K, O'Laughlin E, Gordon M. Atención de la migraña entre diferentes etnias: ¿Existen disparidades? Dolor de cabeza. 2006;46:754–65. doi: 10.1111/j.1526-4610.2006.00453.x. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
14. Lafata JE, Tunceli O, Cerghet M, Sharma KP, Lipton RB. El uso de medicamentos preventivos para la migraña entre pacientes con y sin migraña. Cefalalgia. 2010;30:97–104. doi: 10.1111/j.1468-2982.2009.01909.x. [PubMed] [Referencia cruzada]
15. Cevoli S, D'Amico D, Martelletti P, Valguarnera F, Del Bene E, De Simone R, Sarchielli P, Narbone MC, Testa L, Genco S, et al. Infradiagnóstico e infratratamiento de la migraña en Italia: una encuesta de pacientes que asisten por primera vez a 10 centros de dolor de cabeza. Cefalalgia. 2009;29:1285–93. doi: 10.1111/j.1468-2982.2009.01874.x. [PubMed] [Referencia cruzada]
16. Stark RJ, Valenti L, Miller GC. Manejo de la migraña en la práctica general de Australia. Med J Aust. 2007; 187: 142. [PubMed]
17. Lipton RB, Buse DC, Serrano D, Holland S, Reed ML. Examen de las necesidades de tratamiento no satisfechas entre las personas con migraña episódica: resultados del estudio estadounidense de prevalencia y prevención de la migraña (AMPP). Dolor de cabeza. 2013;53:1300–11. doi: 10.1111/cabeza.12154. [PubMed] [Referencia cruzada]
18. OMS levantando la carga 2011: www.who.int/mental_health/management/who_atlas_headache_disorders.pdf?ua=1. Obtenido 8 agosto 2015
19. Bigal ME, Serrano D, Reed M, Lipton RB. Migraña crónica en la población Carga, diagnóstico y satisfacción con el tratamiento. Neurología. 2008;71:559–66. doi: 10.1212/01.wnl.0000323925.29520.e7. [PubMed] [Referencia cruzada]
20. Kristoffersen ES, Grande RB, Aaseth K, Lundqvist C, Russell MB. Manejo de la cefalea crónica primaria en la población general: el estudio Akershus de cefalea crónica. J Dolor de cabeza Dolor. 2012;13:113–20. doi: 10.1007/s10194-011-0391-8. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
21. Sanderson JC, Devine EB, Lipton RB, Bloudek LM, Varon SF, Blumenfeld AM, Goadsby PJ, Buse DC, Sullivan SD. Utilización de recursos de salud relacionados con el dolor de cabeza en la migraña crónica y episódica en seis países. J Neurol Neurocirugía Psiquiatría. 2013;84:1309–17. doi: 10.1136/jnnp-2013-305197. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
22. Biología de las terapias manuales (R21) Instituto Nacional de Salud, 2014: Grant.nih.gov/grants/guide/pa-files/PA-14-167.html Obtenido 11 August 2015
23. Marcus D, Scharff L, Mercer S, Turk D. Tratamiento no farmacológico para la migraña: utilidad incremental de la fisioterapia con relajación y biorretroalimentación térmica. Cefalalgia. 1998; 18:266-72. doi: 10.1046/j.1468-2982.1998.1805266.x. [PubMed] [Referencia cruzada]
24. Lawler SP, Cameron LD. Un ensayo aleatorizado y controlado de la terapia de masaje como tratamiento para la migraña. Ann Behav Med. 2006;32:50–9. doi: 10.1207/s15324796abm3201_6. [PubMed] [Referencia cruzada]
25. Tuchin PJ, Pollard H, Bonello R. Un ensayo controlado aleatorizado de terapia de manipulación espinal quiropráctica para la migraña. J Manipulador Physiol Ther. 2000;23:91–5. doi: 10.1016/S0161-4754(00)90073-3. [PubMed] [Referencia cruzada]
26. Hoyt W, Shaffer F, Bard D, Benesler J, Blankenhorn G, Gray J, Hartman W, Hughes L. Manipulación osteopática en el tratamiento de la cefalea por contracción muscular. Asociación de osteópatas J Am. 1979;78:322–5. [PubMed]
27. Jull G, Trott P, Potter H, Zito G, Niere K, Shirley D, Emberson J, Marschner I, Richardson C. Un ensayo controlado aleatorio de ejercicio y terapia manipulativa para el dolor de cabeza cervicogénico. Spine (Phila Pa 1976) 2002;27:1835-43. doi: 10.1097/00007632-200209010-00004. [PubMed] [Referencia cruzada]
28. Haas M, Spegman A, Peterson D, Aickin M, Vavrek D. Dosis-respuesta y eficacia de la manipulación espinal para la cefalea cervicogénica crónica: un ensayo piloto controlado aleatorizado. Spine J. 2010;10:117–28. [Artículo gratuito de PMC] [PubMed]
29. Bove G, Nilsson N. Manipulación espinal en el tratamiento de la cefalea tensional episódica: un ensayo controlado aleatorio. JAMA. 1998;280:1576–9. doi: 10.1001/jama.280.18.1576. [PubMed] [Referencia cruzada]
30. Parker GB, Pryor DS, Tupling H. ¿Por qué mejora la migraña durante un ensayo clínico? Otros resultados de un ensayo de manipulación cervical para la migraña. Aust NZJ Med. 1980;10:192–8. doi: 10.1111/j.1445-5994.1980.tb03712.x. [PubMed] [Referencia cruzada]
31. Hsieh LL-C, Liou HH, Lee LH, Chen TH-H, Yen AM-F. Efecto de la acupresión y los puntos gatillo en el tratamiento del dolor de cabeza: un ensayo controlado aleatorio. Soy J Chin Med. 2010;38:1–14. doi: 10.1142/S0192415X10007634. [PubMed] [Referencia cruzada]
32. Boline P, Kassack K, Bronfort G, Nelson C, Anderson A. Manipulación espinal frente a amitriptilina para el tratamiento de las cefaleas tensionales crónicas: un ensayo clínico aleatorizado. J Manipulador Physiol Ther. 1995; 18:148-54. [PubMed]
33. Nelson CF, Bronfort G, Evans R, Boline P, Goldsmith C, Anderson AV. La eficacia de la manipulación espinal, la amitriptilina y la combinación de ambas terapias para la profilaxis de la migraña. J Manipulador Physiol Ther. 1998;21:511–9. [PubMed]
34. Castien RF, Windt DA, Grooten A, Dekker J. Eficacia de la terapia manual para la cefalea tensional crónica: un ensayo clínico pragmático, aleatorizado. Cefalalgia. 2011;31:133–43. doi: 10.1177/0333102410377362. [PubMed] [Referencia cruzada]
35. Chaibi A, Tuchin P, Russell M. Terapias manuales para la migraña: una revisión sistemática. J Dolor de cabeza Dolor. 2011;12:127–33. doi: 10.1007/s10194-011-0296-6. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
36. Posadzki P, Ernst E. Manipulaciones espinales para el tratamiento de la migraña: una revisión sistemática de ensayos clínicos aleatorios. Cefalalgia. 2011;31:964–70. doi: 10.1177/0333102411405226. [PubMed] [Referencia cruzada]
37. Posadzki P, Ernst E. Manipulaciones espinales para dolores de cabeza de tipo tensional: una revisión sistemática de ensayos controlados aleatorios. Complemento Ther Med. 2012;20:232–9. doi: 10.1016/j.ctim.2011.12.001. [PubMed] [Referencia cruzada]
38. Racicki S, Gerwin S, DiClaudio S, Reinmann S, Donaldson M. Manejo de fisioterapia conservadora para el tratamiento de la cefalea cervicogénica: una revisión sistemática. J Hombre Manip Ther. 2013;21:113–24. doi: 10.1179/2042618612Y.0000000025. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
39. Chaibi A, Russell MB. Terapias manuales para la cefalea cervicogénica: una revisión sistemática. J Dolor de cabeza Dolor. 2012;13:351–9. doi: 10.1007/s10194-012-0436-7. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
40. Chaibi A, Russell MB. Terapias manuales para cefaleas crónicas primarias: una revisión sistemática de ensayos controlados aleatorios. J Dolor de cabeza. 2014; 15: 67. doi: 10.1186 / 1129-2377-15-67. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
41. Mesa-Jiménez JA, Lozano-López C, Angulo-DÃaz-Parrño S, RodrÃguez-Fernández à L, De-la-Hoz-Aizpurua JL, Fernández-de-las-Peñ como C. Terapia manual multimodal versus atención farmacológica para el manejo de la cefalea tensional: un metanálisis de ensayos aleatorios. Cefalalgia. 2015;35:1323–32. doi: 10.1177/0333102415576226. [PubMed] [Referencia cruzada]
42. Loney PL, Chambers LW, Bennett KJ, Roberts JG, Stratford PW. Evaluación crítica de la prevalencia de la literatura de investigación en salud o la incidencia de un problema de salud. Chronic Dis Inj Can. 1998; 19: 170. [PubMed]
43. Fejer R, Kyvik KO, Hartvigsen J. La prevalencia del dolor de cuello en la población mundial: una revisión crítica sistemática de la literatura. Columna vertebral europea. 2006;15:834–48. doi: 10.1007/s00586-004-0864-4. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
44. Bishop F, Prescott P, Chan Y, Saville J, von Elm E, Lewith G. Uso de medicamentos complementarios por hombres con cáncer de próstata: una revisión sistemática de estudios de prevalencia. Cáncer de próstata Enfermedad prostática. 2011;14:1–13. doi: 10.1038/pcan.2010.38. [PubMed] [Referencia cruzada]
45. Adams J, Barbery G, Lui CW. Uso de medicina complementaria y alternativa para el dolor de cabeza y la migraña: una revisión crítica de la literatura. Dolor de cabeza. 2013;53:459–73. doi: 10.1111/j.1526-4610.2012.02271.x. [PubMed] [Referencia cruzada]
46. Adams J, Chi-Wai L, Sibbritt D, Broom A, Wardle J, Homer C. Actitudes y prácticas de derivación de profesionales de atención de maternidad con respecto a la medicina alternativa y complementaria: una revisión integradora. J Adv. Enfermeras. 2011;67:472–83. doi: 10.1111/j.1365-2648.2010.05510.x. [PubMed] [Referencia cruzada]
47. Solomon D, Adams J. El uso de medicina complementaria y alternativa en adultos con trastornos depresivos. Una revisión crítica integradora. J Afecta Desorden. 2015;179:101–13. doi: 10.1016/j.jad.2015.03.031. [PubMed] [Referencia cruzada]
48. Vuković V, Plavec D, Lovrencić Huzjan A, Budisić M, Demarin V. Tratamiento de la migraña y el dolor de cabeza tensional en Croacia. J Dolor de cabeza Dolor. 2010;11:227–34. doi: 10.1007/s10194-010-0200-9. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
49. Cooke LJ, Becker WJ. Prevalencia, tratamiento e impacto de la migraña: las mujeres canadienses y el estudio de la migraña. Puede J Neurol Sci. 2010;37:580–7. doi: 10.1017/S0317167100010738. [PubMed] [Referencia cruzada]
50. Wells RE, Bertisch SM, Buettner C, Phillips RS, McCarthy EP. Uso de medicina complementaria y alternativa entre adultos con migrañas/dolores de cabeza severos. Dolor de cabeza. 2011;51:1087–97. doi: 10.1111/j.1526-4610.2011.01917.x. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
51. Wells RE, Phillips RS, Schachter SC, McCarthy EP. Uso de medicina complementaria y alternativa entre adultos estadounidenses con afecciones neurológicas comunes. J Neurol. 2010;257:1822–31. doi: 10.1007/s00415-010-5616-2. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
52. Lyngberg AC, Rasmussen BK, Jørgensen T, Jensen R. Cambios seculares en la utilización de la atención médica y ausencia laboral por migraña y cefalea tensional: un estudio basado en la población. Eur J Epidemiol. 2005;20:1007–14. doi: 10.1007/s10654-005-3778-5. [PubMed] [Referencia cruzada]
53. Rossi P, Di Lorenzo G, Malpezzi MG, Faroni J, Cesarino F, Di Lorenzo C, Nappi G. Prevalencia, patrón y predictores del uso de medicina complementaria y alternativa (CAM) en pacientes con migraña que asisten a una clínica de dolor de cabeza en Italia. Cefalalgia. 2005;25:493–506. doi: 10.1111/j.1468-2982.2005.00898.x. [PubMed] [Referencia cruzada]
54. Minen MT, Seng EK, Holroyd KA. Influencia de los antecedentes familiares psiquiátricos y de cefalea en la utilización de la atención médica relacionada con la migraña. Dolor de cabeza. 2014;54:485–92. doi: 10.1111/cabeza.12300. [PubMed] [Referencia cruzada]
55. Xue C, Zhang A, Lin V, Myers R, Polus B, Story D. Uso de la acupuntura, la quiropráctica y la osteopatía en Australia: una encuesta nacional de población. BMC Public Health. 2008; 8: 105. doi: 10.1186 / 1471-2458-8-105. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
56. Gaumer G. Factores asociados con la satisfacción del paciente con la atención quiropráctica: encuesta y revisión de la literatura. J Manipulador Physiol Ther. 2006; 29:455–62. doi: 10.1016/j.jmpt.2006.06.013. [PubMed] [Referencia cruzada]
57. Ndetan HT, Bae S, Evans MW, Jr, Rupert RL, Singh KP. Caracterización del estado de salud y comportamiento de riesgo modificable entre adultos estadounidenses que utilizan atención quiropráctica en comparación con la atención médica general. J Manipulador Physiol Ther. 2009;32:414–22. doi: 10.1016/j.jmpt.2009.06.012. [PubMed] [Referencia cruzada]
58. Rossi P, Di Lorenzo G, Faroni J, Malpezzi MG, Cesarino F, Nappi G. Uso de medicina complementaria y alternativa por parte de pacientes con cefalea tensional crónica: resultados de una encuesta clínica de cefalea. Dolor de cabeza. 2006;46:622–31. doi: 10.1111/j.1526-4610.2006.00412.x. [PubMed] [Referencia cruzada]
59. Rossi P, Torelli P, Di Lorenzo C, Sances G, Manzoni GC, Tassorelli C, Nappi G. Uso de medicina complementaria y alternativa por parte de pacientes con cefalea en racimos: resultados de una encuesta clínica multicéntrica sobre cefalea. Complemento Ther Med. 2008;16:220–7. doi: 10.1016/j.ctim.2007.05.002. [PubMed] [Referencia cruzada]
60. Ossendorf A, Schulte E, Hermann K, Hagmeister H, Schenk M, Kopf A, Schuh-Hofer S, Willich SN, Berghöfer A. Uso de medicina complementaria en pacientes con dolor crónico. Eur J Integrative Med. 2009;1:93–8. doi: 10.1016/j.eujim.2009.05.002. [Referencia cruzada]
61. Brown BT, Bonello R, Fernandez-Caamano R, Eaton S, Graham PL, Green H. Características y percepciones del consumidor sobre la quiropráctica y los servicios quiroprácticos en Australia: resultados de una encuesta transversal. J Manipulador Physiol Ther. 2014;37:219–29. doi: 10.1016/j.jmpt.2014.01.001. [PubMed] [Referencia cruzada]
62. Cherkin DC, Deyo RA, Sherman KJ, Hart LG, Street JH, Hrbek A, Davis RB, Cramer E, Milliman B, Booker J, et al. Características de las visitas a acupunturistas, quiroprácticos, masajistas y médicos naturópatas autorizados. J Am Junta Fam Med. 2002;15:463–72. [PubMed]
63. Jackson P. Resumen de la encuesta profesional de la ACA de 2000 sobre la práctica quiropráctica. J Am Chiro Assn. 2001;38:27–30.
64. French S, Charity M, Forsdike K, Gunn J, Polus B, Walker B. Estudio de análisis y observación quiropráctica (COAST): proporciona una comprensión de la práctica quiropráctica actual. Med J Aust. 2013;10:687–91. [PubMed]
65. Ailliet L, Rubinstein SM, de Vet HCW. Características de los quiroprácticos y sus pacientes en Bélgica. J Manipulador Physiol Ther. 2010;33:618–25. doi: 10.1016/j.jmpt.2010.08.011. [PubMed] [Referencia cruzada]
66. Coulter I, Hurwitz E, Adams A, Genovese B, Hays R, Shekelle P. Pacientes que utilizan quiroprácticos en América del Norte: ¿quiénes son y por qué reciben atención quiropráctica? Spine (Phila Pa 1976) 2002;27:291-8. doi: 10.1097/00007632-200202010-00018. [PubMed] [Referencia cruzada]
67. Rubinstein S, Pfeifle CE, van Tulder MW, Assendelft WJJ. Pacientes quiroprácticos en los Países Bajos: un estudio descriptivo. J Manipulador Physiol Ther. 2000;23:557–63. doi: 10.1067/mmt.2000.109675. [PubMed] [Referencia cruzada]
68. Hartvigsen J, Bolding-Jensen O, Hviid H, Grunnet-Nilsson N. Pacientes quiroprácticos daneses antes y ahora: una comparación entre 1962 y 1999. J Manipulative Physiol Ther. 2003; 26:65–9. doi: 10.1067/mmt.2003.14. [PubMed] [Referencia cruzada]
69. Brown B, Bonello R, Fernandez-Caamano R, Graham P, Eaton S, Green H. Chiropractic in Australia: una encuesta del público en general. Quiropráctica J Aust. 2013;43:85–92.
70. Gaul C, Eismann R, Schmidt T, May A, Leinisch E, Wieser T, Evers S, Henkel K, Franz G, Zierz S. Uso de medicina complementaria y alternativa en pacientes que sufren de trastornos de dolor de cabeza primarios. Cefalalgia. 2009;29:1069–78. doi: 10.1111/j.1468-2982.2009.01841.x. [PubMed] [Referencia cruzada]
71. Malone CD, Bhowmick A, Wachholtz AB. Migraña: tratamientos, comorbilidades y calidad de vida, en los EE. UU. Res. del dolor J. 2015;8:537–47. doi: 10.2147/JPR.S88207. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
72. Gaul C, Schmidt T, Czaja E, Eismann R, Zierz S. Actitudes hacia la medicina complementaria y alternativa en los síndromes de dolor crónico: una comparación basada en un cuestionario entre el dolor de cabeza primario y el dolor lumbar. BMC Complemento Alterno Med. 2011;11:1–8. doi: 10.1186/1472-6882-11-89. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
73. Karakurum Goksel B, Coskun O, Ucler S, Karatas M, Ozge A, Ozkan S. Uso de medicina complementaria y alternativa por una muestra de pacientes turcos con cefalea primaria. Agri Dergisi. 2014;26:1-7. [PubMed]
74. Morin C, Aubin A. Razones principales para la consulta osteopática: una encuesta prospectiva en quebec. Más uno. 2014; 9: e106259. doi: 10.1371 / journal.pone.0106259. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
75. Orrock PJ. Perfil de los miembros de la asociación osteopática australiana: parte 2: los pacientes. Int J Osteópata Med. 2009;12:128–39. doi: 10.1016/j.ijosm.2009.06.001. [Referencia cruzada]
76. Bethell C, Kemper KJ, Gombojav N, Koch TK. Uso de medicina complementaria y convencional entre jóvenes con dolores de cabeza recurrentes. Pediatría. 2013;132:e1173–e83. doi: 10.1542/peds.2013-1816. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
77. Lambert TD, Morrison KE, Edwards J, Clarke CE. El uso de medicina complementaria y alternativa por parte de pacientes que asisten a una clínica de dolor de cabeza del Reino Unido. Complemento Ther Med. 2010;18:128–34. doi: 10.1016/j.ctim.2010.05.035. [PubMed] [Referencia cruzada]
78. von Peter S, Ting W, Scrivani S, Korkin E, Okvat H, Gross M, Oz C, Balmaceda C. Encuesta sobre el uso de medicina complementaria y alternativa entre pacientes con síndromes de dolor de cabeza. Cefalalgia. 2002; 22:395–400. doi: 10.1046/j.1468-2982.2002.00376.x. [PubMed] [Referencia cruzada]
79. Kristoffersen ES, Aaseth K, Grande RB, Lundqvist C, Russell MB. Eficacia autoinformada de la medicina complementaria y alternativa: el estudio Akershus de dolor de cabeza crónico. J Dolor de cabeza Dolor. 2013;13:113–20. doi: 10.1007/s10194-011-0391-8. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
80. Sobri M, Lamont A, Alias N, Win M. Banderas rojas en pacientes que presentan dolor de cabeza: indicaciones clínicas para neuroimagen. Br J Radiol. 2014;76(908):532–35. [PubMed]
81. Carville S, Padhi S, Reason T, Underwood M, Group GD. Diagnóstico y tratamiento de dolores de cabeza en jóvenes y adultos: resumen de la guía de NICE. BMJ. 2012; 345: e5765. doi: 10.1136 / bmj.e5765. [PubMed] [Referencia cruzada]
82. Puentedura EJ, March J, Anders J, Pérez A, Landers MR, Wallmann HW, Cleland JA. Seguridad de la manipulación de la columna cervical: ¿se pueden prevenir los eventos adversos y se realizan las manipulaciones de manera adecuada? una revisión de 134 informes de casos. J Hombre Manip Ther. 2012;20:66–74. doi: 10.1179/2042618611Y.0000000022. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
83. Becker C, Brobert GP, Almqvist PM, Johansson S, Jick SS, Meier CR. Incidencia de migraña, comorbilidad y utilización de recursos de salud en el Reino Unido. Cefalalgia (Wiley-Blackwell) 2008;28:57–64. doi: 10.1111/j.1468-2982.2007.01469.x. [PubMed] [Referencia cruzada]
84. Brandes JL. Tendencias mundiales en la atención de la migraña: resultados de la encuesta MAZE. Fármacos del SNC. 2002;16:13–8. doi: 10.2165/00023210-200216001-00003. [PubMed] [Referencia cruzada]
85. Radtke A, Neuhauser H. Prevalencia y carga de dolor de cabeza y migraña en Alemania. Dolor de cabeza. 2009;49:79–89. doi: 10.1111/j.1526-4610.2008.01263.x. [PubMed] [Referencia cruzada]
86. Zeeberg P, Olesen J, Jensen R. Eficacia del tratamiento multidisciplinario en un centro de cefalea de referencia terciaria. Cefalalgia (Wiley-Blackwell) 2005;25:1159-67. doi: 10.1111/j.1468-2982.2005.00980.x. [PubMed] [Referencia cruzada]
87. Wallasch TM, Angeli A, Kropp P. Resultados de un programa de tratamiento multidisciplinario transversal específico para el dolor de cabeza. Dolor de cabeza. 2012;52:1094–105. doi: 10.1111/j.1526-4610.2012.02189.x. [PubMed] [Referencia cruzada]
88. Wallasch TM, Hermann C. Validación de la asignación de pacientes basada en criterios y la eficacia del tratamiento de un programa multidisciplinario modularizado de atención administrada para el dolor de cabeza. J Dolor de cabeza Dolor. 2012;13:379–87. doi: 10.1007/s10194-012-0453-6. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
89. Gaul C, Visscher CM, Bhola R, Sorbi MJ, Galli F, Rasmussen AV, Jensen R. Jugadores del equipo contra el dolor de cabeza: tratamiento multidisciplinario de dolores de cabeza primarios y dolor de cabeza por uso excesivo de medicamentos. J Dolor de cabeza Dolor. 2011;12:511–9. doi: 10.1007/s10194-011-0364-y. [Artículo gratuito de PMC] [PubMed] [Referencia cruzada]
1. Dartmouth Atlas Working Group. Dartmouth Atlas of Musculoskeletal Health Care. Chicago, IL: American Hospital Association Press; 2000.
2. Weber H. Hernia discal lumbar. Un estudio prospectivo controlado con diez años de observación. Columna vertebral. 1983;8:131-40. [PubMed]
3. Atlas SJ, Deyo RA, Keller RB, et al. El estudio de la columna lumbar de Maine, Parte II. Resultados a 1 año del tratamiento quirúrgico y no quirúrgico de la ciática. Columna vertebral. 1996;21:1777-86. [PubMed]
4. Peul WC, van Houwelingen HC, van den Hout WB, et al. Cirugía versus tratamiento conservador prolongado para la ciática. N Engl J Med. 2007;356:2245–56. [PubMed]
5. Weinstein JN, Lurie JD, Tosteson TD, et al. Tratamiento quirúrgico versus no quirúrgico para la hernia de disco lumbar: la cohorte observacional Spine Patient Outcomes Research Trial (SPORT). Jama. 2006;296:2451–9. [Artículo gratuito de PMC] [PubMed]
6. Weinstein JN, Tosteson TD, Lurie JD, et al. Tratamiento quirúrgico versus no quirúrgico para la hernia de disco lumbar: Spine Patient Outcomes Research Trial (SPORT): un ensayo aleatorizado. Jama. 2006;296:2441–50. [Artículo gratuito de PMC] [PubMed]
7. Birkmeyer NJ, Weinstein JN, Tosteson AN, et al. Diseño del Ensayo de Investigación de Resultados de Pacientes de Columna Vertebral (SPORT) Columna vertebral. 2002;27:1361-72. [Artículo gratuito de PMC] [PubMed]
8. Weinstein JN, Lurie JD, Tosteson TD, et al. Tratamiento quirúrgico versus no quirúrgico para la hernia de disco lumbar: resultados de cuatro años para el Spine Patient Outcomes Research Trial (SPORT) Spine (Phila Pa 1976) 2008;33:2789–800. [Artículo gratuito de PMC] [PubMed]
9. Delamarter R, McCullough J. Microdiscectomía y laminotomías microquirúrgicas. En: Frymoyer J, editor. La columna vertebral del adulto: principios y práctica. 2. Filadelfia: Lippincott-Raven Publishers; 1996.
10. McHorney CA, Ware JE, Jr, Lu JF, et al. La encuesta de salud de formato corto de 36 ítems de MOS (SF-36): III. Pruebas de calidad de datos, suposiciones de escala y confiabilidad en diversos grupos de pacientes. Atención Médica. 1994; 32:40–66. [PubMed]
11. Daltroy LH, Cats-Baril WL, Katz JN, et al. Instrumento de evaluación de los resultados de la columna lumbar de la Sociedad Norteamericana de la Columna Vertebral: pruebas de confiabilidad y validez. Columna vertebral. 1996;21:741–9. [PubMed]
12. Deyo RA, Diehl AK. Satisfacción del paciente con la atención médica para el dolor lumbar. Columna vertebral. 1986; 11:28–30. [PubMed]
13. Atlas SJ, Deyo RA, Patrick DL, et al. La clasificación del grupo de trabajo de Quebec para trastornos de la columna vertebral y la gravedad, el tratamiento y los resultados de la ciática y la estenosis espinal lumbar. Columna vertebral. 1996;21:2885-92. [PubMed]
14. Patrick DL, Deyo RA, Atlas SJ, et al. Evaluación de la calidad de vida relacionada con la salud en pacientes con ciática. Columna vertebral. 1995;20:1899–908. discusión 909. [PubMed]
15. Fitzmaurice G, Laird N, Ware J. Applied Longitudinal Analysis. Filadelfia, PA: John Wiley & Sons; 2004.
16. Diggle PJ, Liang KY, Zeger SL. Análisis de datos longitudinales. Oxford, Inglaterra, Reino Unido: Oxford University Press; 1994.
17. Kaplan EL, Meier P. Estimación no paramétrica a partir de observaciones incompletas. Revista de la Asociación Estadounidense de Estadística. 1958; 53: 457-81.
18. Peto R, Peto J. Procedimientos de prueba invariante de rango asintóticamente eficiente. Revista de la Royal Statistical Society Series a-General. 1972; 135: 185.
19. Meinert CL. Ensayos clínicos: diseño, conducta y análisis. Nueva York, NY: Oxford University Press, Inc; 1986.
20. Peul WC, van den Hout WB, Brand R, et al. Atención conservadora prolongada versus cirugía temprana en pacientes con ciática causada por hernia de disco lumbar: resultados de dos años de un ensayo controlado aleatorio. Bmj. 2008;336:1355–8. [Artículo gratuito de PMC] [PubMed]
21. Atlas SJ, Keller RB, Chang Y, et al. Manejo quirúrgico y no quirúrgico de la ciática secundaria a una hernia de disco lumbar: resultados a cinco años del Estudio de columna lumbar de Maine. Columna vertebral. 2001;26:1179–87. [PubMed]
22. Atlas SJ, Keller RB, Wu YA, et al. Resultados a largo plazo del tratamiento quirúrgico y no quirúrgico de la ciática secundaria a una hernia de disco lumbar: resultados a 10 años del estudio de la columna lumbar de Maine. Columna vertebral. 2005;30:927–35. [PubMed]
23. Sitlani CM, Heagerty PJ, Blood EA, et al. Modelos longitudinales estructurales mixtos para el análisis de ensayos quirúrgicos con incumplimiento. Estadística en medicina. 2012;31:1738–60. [Artículo gratuito de PMC] [PubMed]

Temas adicionales: dolor de cuello
El dolor de cuello es una queja común que puede resultar debido a una variedad de lesiones y / o condiciones. Según las estadísticas, las lesiones por accidentes de automóvil y lesiones por latigazo son algunas de las causas más frecuentes de dolor de cuello entre la población general. Durante un accidente automovilístico, el impacto repentino del incidente puede causar que la cabeza y el cuello se muevan bruscamente de un lado a otro en cualquier dirección, dañando las estructuras complejas que rodean la columna cervical. Los traumatismos de los tendones y ligamentos, así como los de otros tejidos del cuello, pueden causar dolor de cuello e irradiar síntomas por todo el cuerpo humano.

TEMA IMPORTANTE: EXTRA EXTRA: ¡Un más saludable!
OTROS TEMAS IMPORTANTES: EXTRA: ¿Lesiones en los deportes? | Vincent Garcia | Paciente | El Quiropráctico El Paso, TX
Publicar descargos de responsabilidad
Alcance de la práctica profesional *
La información aquí contenida en "Tratamiento de dolor de migraña y disco de hernia lumbar en El Paso, TX" no pretende reemplazar una relación personal con un profesional de la salud calificado o un médico con licencia y no es un consejo médico. Lo alentamos a que tome decisiones de atención médica basadas en su investigación y asociación con un profesional de la salud calificado.
Información del blog y debates sobre el alcance
Nuestro alcance informativo se limita a la quiropráctica, musculoesquelética, medicina física, bienestar, contribuyendo etiológico alteraciones viscerosomáticas dentro de las presentaciones clínicas, la dinámica clínica del reflejo somatovisceral asociado, los complejos de subluxación, los problemas de salud delicados y/o los artículos, temas y debates de medicina funcional.
Brindamos y presentamos colaboración clínica con especialistas de diversas disciplinas. Cada especialista se rige por su ámbito de práctica profesional y su jurisdicción de licencia. Utilizamos protocolos funcionales de salud y bienestar para tratar y apoyar la atención de lesiones o trastornos del sistema musculoesquelético.
Nuestros videos, publicaciones, temas, asuntos e ideas cubren cuestiones clínicas, problemas y temas que se relacionan y respaldan directa o indirectamente nuestro ámbito de práctica clínica.*
Nuestra oficina ha intentado razonablemente proporcionar citas de apoyo y ha identificado el estudio o los estudios de investigación relevantes que respaldan nuestras publicaciones. Proporcionamos copias de los estudios de investigación de respaldo disponibles para las juntas reguladoras y el público a pedido.
Entendemos que cubrimos asuntos que requieren una explicación adicional de cómo puede ayudar en un plan de atención o protocolo de tratamiento en particular; por lo tanto, para discutir más a fondo el tema anterior, no dude en preguntar Dr. Alex Jiménez, DC, o póngase en contacto con nosotros en 915-850-0900.
Estamos aquí para ayudarlo a usted y a su familia.
Bendiciones
El Dr. Alex Jimenez corriente continua MSACP, enfermero*, CCCT, IFMCP*, CIFM*, ATN*
email: coach@elpasomedicinafuncional.com
Licenciado como Doctor en Quiropráctica (DC) en Texas & New Mexico*
Número de licencia de Texas DC TX5807, Nuevo México DC Número de licencia NM-DC2182
Licenciada como Enfermera Registrada (RN*) en Florida
Licencia de Florida N.° de licencia de RN RN9617241 (Control No. 3558029)
Estado compacto: Licencia multiestatal: Autorizado para ejercer en 40 Estados*
Matriculado actualmente: ICHS: MSN* FNP (Programa de enfermera practicante familiar)
Dr. Alex Jiménez DC, MSACP, RN* CIFM*, IFMCP*, ATN*, CCST
Mi tarjeta de presentación digital



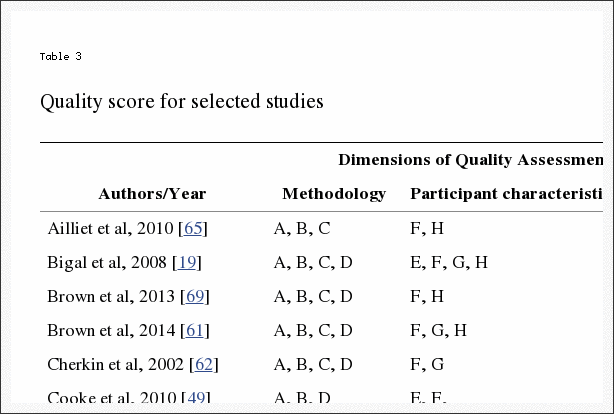
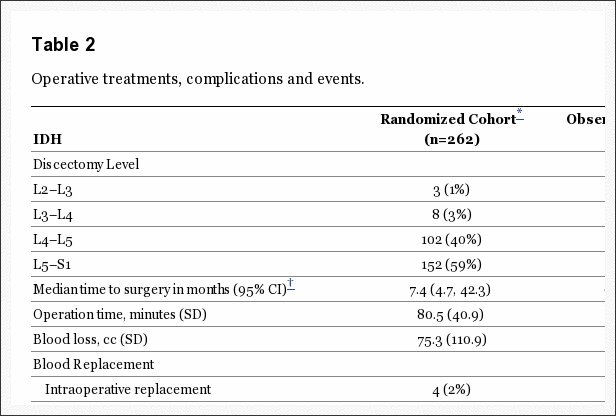



 De nuevo te doy la bienvenida.
De nuevo te doy la bienvenida.
Los comentarios están cerrados.